Τετάρτη 8 Δεκεμβρίου 2010
Σωκράτη, αυτό είναι το τελευταίο θέμα που σου γράφω...
Μέχρι την δολοφονία δεν γνώριζα τον Σωκράτη και την οικογένειά του. Όταν διάβασα όμως την δήλωση της οικογένειάς του τον θεώρησα σαν να είναι ένας αδελφός μιά που έχουμε περίπου την ίδια ηλικία. Θεώρησα ότι αυτοί που τον σκότωσαν, δολοφόνησαν έναν άνθρωπο που εξέφραζε την φωνή της Ελλάδας. την δική...
μου φωνή. Δολοφόνησαν τον αδελφό μου. Αυτόν που αγαπούσε τον Θεό και την Ελλάδα και που με την ζωή του απετέλεσε τόσο δυνατή αντίσταση απέναντι σε συμφέροντα που θέλουν να κρατούν στο σκοτάδι τον Ελληνικό λαό, που έπρεπε να καμφθεί πάση θυσία.
http://troktiko.blogspot.com/2010/07/blog-post_1852.html
Το κάπνισμα
Όπως ανακοινώθηκε από το υπουργείο, για την προστασία της υγείας των πολιτών το υπουργείο Υγείας συνεχίζει την εφαρμογή του νόμου για την απαγόρευση του καπνίσματος στους κλειστούς δημόσιους χώρους, γνωρίζοντας ότι σε αρκετές περιπτώσεις παρατηρήθηκαν φαινόμενα πλημμελούς ελέγχου.
Για την καλύτερη εφαρμογή του νόμου γίνονται ενέργειες συντονισμού των αρμόδιων ελεγκτικών μηχανισμών και κατατίθεται εντός των ημερών τροπολογία για τη συμμετοχή του Σώματος Επιθεωρητών Υπουργείου Υγείας Πρόνοιας (ΣΕΥΥΠ) στους πρωτοβάθμιους ελέγχους.
Το κάπνισμα θεωρείται από την επιστημονική κοινότητα διεθνώς και στη χώρα μας ως μείζων παράγοντας κινδύνου της δημόσιας υγείας και βασικός παράγοντας πρόκλησης παθήσεων όπως ο καρκίνος και τα καρδιοαναπνευστικά νοσήματα.
Για τους ίδιους λόγους, το υπουργείο Υγείας σε συνεργασία με το υπουργείο Παιδείας έχει ξεκινήσει προγράμματα αγωγής υγείας στα σχολεία της χώρας για την πρόληψη του καπνίσματος σε μαθητές, γονείς και εκπαιδευτικούς. Παράλληλα, τα Ιατρεία Διακοπής Καπνίσματος των νοσοκομείων του ΕΣΥ, τα Κέντρα Πρόληψης Εξαρτησιογόνων Ουσιών και τα δημοτικά ιατρεία συνεχίζουν και επεκτείνουν τις δράσεις πρόληψης και διακοπής καπνίσματος στους δήμους και τις Ένοπλες Δυνάμεις.
Έπειτα από πρόταση του υπουργείου Υγείας αναμένεται διυπουργική συνάντηση με σκοπό την αποτίμηση της εφαρμογής του νόμου.
Φυματίνη και φυματινοαντίδραση Mantoux
Ημερομηνία δημοσίευσης: 27 Μαρτίου 2007
Γράφει: Παπακωνσταντίνου Αντώνης, Πνευμονολόγος
Η φυματίνη (tuberculin) είναι το πρωτεϊνικό τμήμα του βακίλλου της φυματίωσης (φυματινοπρωτεΐνη). Υπάρχουν δύο κύριοι τύποι φυματίνης: Η παλαιά φυματίνη (old tuberculin, OT) και η καθαρμένη φυματίνη (purified protein derivative, PPD).
Η παλαιά φυματίνη παρασκευάζεται σύμφωνα με την αρχική μέθοδο του Koch και είναι ένα σκοτεινόχρωμο υγρό σαν σιρόπι που εκτός από τη φυματινοπρωτεΐνη περιέχει γλυκερίνη και προσμίξεις από το καλλιεργητικό υλικό. Η OT διατηρείται αναλλοίωτη για πολλά χρόνια σε θερμοκρασία δωματίου και χρησιμοποιείται αφού αραιωθεί κατάλληλα. Στο παρελθόν για την εκτέλεση φυματινοαντίδρασης Mantoux χρησιμοποιούσαν 0,1 ml διαλύματος 1/10.000 παλαιάς φυματίνης.
Σήμερα σε όλο τον κόσμο είναι σχεδόν αποκλειστικά σε χρήση η καθαρμένη φυματίνη (PPD), που ως καθαρότερο προϊόν δίνει περισσότερο ειδικές αντιδράσεις. Στα Ιατρικά Διαγνωστικά Εργαστήρια χρησιμοποιούμε την PPD RT 23 SSI που παράγεται από το Statens Serum Insitut της Κοπεγχάγης. Έχει καθοριστεί ότι 0,02 μg PPD RT 23 SSI αντιστοιχούν σε 1 μονάδα φυματίνης (1 T.U.).
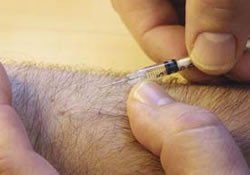
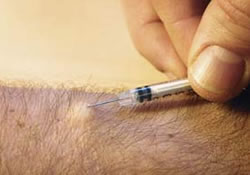
Η ενδοδερμική χορήγηση κατά Mantoux αποτελεί τη μέθοδο εκλογής. Σύμφωνα με την τεχνική αυτή 0,1 ml PPD συγκέντρωσης 2 T.U. ενίεται αυστηρά ενδοδερμικά με βαθμονομημένη σύριγγα 1 ml, που φέρει βελόνα 25 ή 26 Gauge.

Για τη δοκιμασία προτιμάται το μέσο τριτημόριο του αντιβραχίου. Δεν είναι απαραίτητο να προηγηθεί απολύμανση του σημείου της ένεσης, εάν όμως τελικά αποφασιστεί να απολυμανθεί το δέρμα, πρέπει να αναμένουμε να στεγνώσει εντελώς το οινόπνευμα πριν να γίνει η ένεση. Το δέρμα τεντώνεται ελαφρά και η βελόνα εισδύει σχεδόν παράλληλα με την επιφάνεια στην επιδερμίδα. Αν η ένεση γίνει από λάθος υποδόρια, η φυματίνη απομακρύνεται με την κυκλοφορία με αποτέλεσμα μια πιθανή ψευδο-αρνητική δοκιμασία.
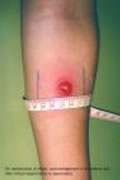
Κατά την ένεση πρέπει να δημιουργείται έπαρμα με διάμετρο 8-10 mm, δηλαδή το μέγεθος μιας μεγάλης φακής. Το έπαρμα αυτό παραμένει για 10 λεπτά περίπου. Αν δεν σχηματιστεί έπαρμα αυτό σημαίνει ότι η ένεση έγινε υποδόρια και η δοκιμασία πρέπει να επαναληφθεί με ένεση στο άλλο χέρι.
Η ανάγνωση του αποτελέσματος γίνεται μετά 48-72 ώρες από την ένεση με την αναζήτηση της σκληρίας στο σημείο της δοκιμασίας και απαραίτητα με τη μέτρηση της εγκάρσιας διαμέτρου της. Η ερυθρότητα που μπορεί να συνυπάρχει δεν λαμβάνεται υπόψη.
MANTOUX Διάμετρος σκληρίας σε χιλιοστόμετρα | ||
| Αρνητική 0-5 mm | Θετική 6-14 mm | Έντονα θετική? 15 mm |
Η θετική φυματινοαντίδραση θεωρείται ότι οφείλεται σε ένα από τους παρακάτω λόγους:
(α) Μόλυνση από βακτήριο του συμπλέγματος
Mycobacterium
tuberculosis
(
M
.
tuberculosis
,
M
.
bovis
,
M
.
africanum
και
M
.
microti).
(β) Μόλυνση από μη-φυματιώδη μυκοβακτηρίδια.
(γ) Προηγούμενο εμβολιασμό με BCG (Το εμβόλιο BCG συνήθως θετικοποιεί τη φυματινοαντίδραση μετά από 4-8 εβδομάδες).
Επαναλαμβανόμενες φυματινοαντιδράσεις Mantoux σε άτομα που έχουν στο παρελθόν εμβολιασθεί με BCG μπορεί να προκαλέσουν φαινόμενο ενίσχυσης (booster phenomenon). Στα άτομα αυτά πρέπει να αποφεύγεται επανάληψη της δοκιμασίας πριν περάσει 1 έτος, γιατί υπάρχει ο κίνδυνος μετατροπής της αρνητικής αντίδρασης σε θετική.
Η φυματινοαντίδραση μπορεί να γίνει χωρίς κίνδυνο κατά τη διάρκεια της εγκυμοσύνης και του θηλασμού.
Στα πολύ νέα ή πολύ ηλικιωμένα άτομα και σε άτομα που εμφανίζουν καχεξία λόγω κακής διατροφής είναι δυνατό να ελαττωθεί η αντιδραστικότητα του δέρματος στη φυματίνη.
Το ίδιο παρατηρείται όταν υπάρχει ανοσοκαταστολή λόγω κάποιου νοσήματος (π.χ. λέμφωμα) ή λήψης φαρμάκων (π.χ. κορτικοστεροειδών).
Ομοίως ορισμένες ιογενείς λοιμώξεις (ιδιαίτερα η ιλαρά, η λοιμώδης μονοπυρήνωση, η ανεμευλογιά και η γρίππη) ελαττώνουν ή αρνητικοποιούν τη φυματινοαντίδραση.
Ελαττωμένη δερματική αντίδραση παρατηρείται επίσης μετά από εμβολιασμό με εμβόλια που περιέχουν ζωντανούς ιούς (π.χ. εμβόλια ερυθράς, ιλαράς, παρωτίτιδας)
Πολλοί ασθενείς με συνυπάρχουσες λοιμώξεις από HIV και
M
.
tuberculosis
παρουσιάζουν πλήρη έλλειψη δερματικής αντίδρασης (ανεργία) στη φυματίνη, που μπορεί να συνοδεύεται από ανεργία και σε άλλα αντιγόνα.
Τέλος ασθενείς με σοβαρή φυματίωση (π.χ. κεχροειδή φυματίωση) ενδέχεται να εμφανίζουν αρνητική φυματινοαντίδραση.
Πρόσφατη λοίμωξη με μη-φυματιώδη μυκοβακτηρίδια του περιβάλλοντος μπορεί να προκαλέσει διασταυρούμενη αντίδραση με θετική δοκιμασία Mantoux.
| Συνήθεις αντιδράσεις (> 1/100) | Τοπικές: Πόνος, ερεθισμός ή ενόχληση αμέσως μετά την ένεση στο σημείο που έγινε. |
| Ασυνήθεις αντιδράσεις (< 1/100) | Συστηματικές: Πυρετός, κεφαλαλγία.Τοπικές: Διόγκωση επιχωρίου λεμφαδένα. |
| Σπάνιες αντιδράσεις (< 1/1000) | Τοπικές: Υπερευαισθησία στη φυματίνη μπορεί να προκαλέσει φλύκταινα και τοπική νέκρωση. |
Άλλες φυματινοαντιδράσεις (πλην της Mantoux)
Στη χώρα μας εκτός από την ενδοδερμοαντίδραση Mantoux χρησιμοποιείται και η επιδερμική αντίδραση με το λεγόμενο «φυματινικό δακτύλιο», που φέρει πολλές μικρές ακίδες εμποτισμένες με φυματίνη. Αν και η μέθοδος δίνει αρκετά αξιόπιστα αποτελέσματα δεν χρησιμοποιείται σε ευρεία κλίμακα και δεν μπορεί να αντικαταστήσει τη Mantoux.
Statens Serum Institut Tuberculin: Core summary of product characteristics. Date of revision of the text: September 2002. (http://www.ssi.dk/sw4248.asp)
Statens Serum Institut Intradermal injection of tuberculin / Mantoux test. 2005 (http://www.ssi.dk/sw11710.asp)
Τετάρτη 1 Δεκεμβρίου 2010
ΕΙΛΕΟΣ ΕΚ ΧΟΛΟΛΙΘΟΥ
ΜΙΑ ΑΣΥΝΗΘΙΣΤΗ ΑΙΤΙΑ ΕΙΛΕΟΥ. ΑΠΕΙΚΟΝΙΣΤΙΚΑ ΕΥΡΗΜΑΤΑ ΣΕ
CT
Μεταξά Λ.1, Μιχαηλίδου Μ.2, Μεταξάς Φ.3, Γκούβης Π.1, Δημητριάδης Π.4, Κηρυττόπουλος Π.4
1Ακτινοδιαγνωστικό Τμήμα ΓΝ Βέροιας, 2Ρευματολογική Κλινική ΑΧΕΠΑ , 3Ακτινοδιαγνωστικό Τμήμα ΑΧΕΠΑ,
4Παθολογική Κλινική ΓΝ Βέροιας
Τι είναι ο ειλεός;
Ο ειλεός αντιπροσωπεύει μία κατάσταση στην οποία το έντερο δεν μπορεί να προωθήσει το περιεχόμενό του. Αυτό μπορεί να οφείλεται σε μηχανικά αίτια, όπως είναι η παρουσία πολυπόδων, ή σε άλλες διαταραχές που δυσχεραίνουν την κινητικότητα του εντέρου.
Πού μπορεί να οφείλεται ο ειλεός;
Όταν ο ειλεός οφείλεται σε μη μηχανικά αίτια ονομάζεται παραλυτικός. Σε αυτή την περίπτωση διάφοροι παράγοντες δεν επιτρέπουν στο έντερο να προωθήσει το περιεχόμενό του. Ο ειλεός στα παιδιά οφείλεται συνήθως σε μη μηχανικά αίτια, τα οποία περιλαμβάνουν κάποιες σοβαρές λοιμώξεις στην κοιλιακή χώρα, όπως είναι η περιτονίτιδα ή οι διαταραχές του μεταβολισμού. Στους ενήλικους είναι συχνότερα τα μηχανικά αίτια απόφραξης του εντέρου, όπως πολύποδες, κακοήθεις όγκοι, συμφύσεις των τμημάτων του εντέρου, που προκαλούνται ύστερα από χειρουργικές επεμβάσεις, ή πολύ σκληρά κόπρανα, ειδικά σε ηλικιωμένους ανθρώπους.
Με ποια συμπτώματα εκδηλώνεται ο ειλεός;
Ειλεός - Τι είναι Ειλεός;
Αντίθετα, διαταραχές της κινητικότητας που προκύπτουν από δομικές ανωμαλίες ονομάζονται μηχανικά απόφραξη του εντέρου.
Μερικοί μηχανικά εμπόδια είναι misnomers, όπως ειλεός χολόλιθων και ειλεός μηκωνίου, και δεν είναι αλήθεια παραδείγματα του ειλεού από τον κλασικό ορισμό.
Μετεγχειρητική Ειλεός
Πρόκειται για μια προσωρινή παράλυση ενός τμήματος του εντέρου συνήθως μετά από μια εγχείρηση στην κοιλιακή χώρα. Δεδομένου ότι το εντερικό περιεχόμενο αυτού του τμήματος είναι σε θέση να προχωρήσουμε προς τα εμπρός, το φαγητό ή το ποτό θα πρέπει να αποφεύγεται μέχρι περισταλτική ήχος ακούγεται από auscultation της περιοχής όπου βρίσκεται το τμήμα αυτό.
Παραλυτικό ειλεό
Καρκίνος του παχέος εντέρου
 Ο καρκίνος του παχέος εντέρου είναι ένας από τους συχνότερους στον άνθρωπο. Αρχικά προκαλεί μόνο ανεπαίσθητα ή και καθόλου συμπτώματα. Με την πάροδο του χρόνου προκαλούνται μικροπονάκια, φουσκώματα, μικροαιμορραγίες που σπάνια είναι έντονες, καθώς και βλέννες στα κόπρανα.
Ο καρκίνος του παχέος εντέρου είναι ένας από τους συχνότερους στον άνθρωπο. Αρχικά προκαλεί μόνο ανεπαίσθητα ή και καθόλου συμπτώματα. Με την πάροδο του χρόνου προκαλούνται μικροπονάκια, φουσκώματα, μικροαιμορραγίες που σπάνια είναι έντονες, καθώς και βλέννες στα κόπρανα.Γενικά μπορεί κανείς να παρατηρήσει κάποια αλλαγή στις συνήθειες του εντέρου του. Αργότερα παρουσιάζεται αδυναμία, απώλεια βάρους και εύκολη κούραση.
Συχνά ο καρκίνος του δεξιού τμήματος του παχέος εντέρου (τυφλό, ανιόν) το οποίο έχει μεγάλη διάμετρο και συνεπώς δεν φράζει ακόμα κι από μεγάλο όγκο, διαγιγνώσκεται επειδή βρέθηκε σιδηροπενική αναιμία σε κάποια εξέταση αίματος και συστήθηκε κολονοσκόπηση στον ασθενή.
Σπανιότερα προκαλεί αιμορραγία χρώματος σκούρου μελιτζανί ή μαύρου.
ειλεός
Υπάρχουν δυο τύποι ειλεού:
• Ο αποφρακτικός ειλεός που γίνεται όταν το έντερο φράζει τελείως από κάποια αιτία και ο άρρωστος εμφανίζει πόνο στην κοιλιά, βορβορυγμούς, εμετούς και αδυνατεί να ενεργηθεί ή να βγάλει αέρια. Η αιτία μπορεί να βρίσκεται μέσα στον αυλό του εντέρου, πάνω στο τοίχωμα του εντέρου ή έξω από το έντερο. Ένας καρκίνος στο αριστερό κόλον (κατιόν, σιγμοειδές) μπορεί να οδηγήσει σε ειλεό, όμως ειλεός δεν σημαίνει υποχρεωτικά καρκίνο. Δεκάδες καλοήθεις παθήσεις μπορεί να προκαλέσουν τα ίδια συμπτώματα
πχ. συμφύσεις από παλιές επεμβάσεις, περισφιγμένη κήλη, κοπρόσταση από παρατεταμένη δυσκοιλιότητα, συστροφή του εντέρου, κλπ.
• Ο παραλυτικός ειλεός συμβαίνει όταν το έντερο παραλύει και το περιεχόμενό του δεν προχωρεί. Αυτό γίνεται από ενδοκοιλιακές φλεγμονές (περιτονίτιδα), ηλεκτρολυτικές, μεταβολικές και νευρολογικές διαταραχές, λήψη φαρμάκων, παρατεταμένη κατάκλιση, κώμα κλπ.
Ειλεός
ΑΠΑΝΤΗΣΕΙΣ ΧΕΙΡΟΥΡΓΙΚΗΣ
Δευτέρα 22 Νοεμβρίου 2010
Τροπονίνη
Επίσης γνωστό ως: TnI, TnT
Επιστημονική ονομασία: Καρδιακή Τροπονίνη I και T
Σχετικές εξετάσεις: Myoglobin, Cardiac Biomarkers, CK, CK-MB
Συνοπτικά
Γιατί προσδιορίζεται?
Για να προσδιοριστεί επακριβώς εάν εξελίσσεται καρδιακό έμφραγμα ή βλάβη στον καρδιακό μυ.
Πότε προσδιορίζεται ?
2-3 φορές κατά τη διάρκεια περιόδου 12-16 ωρών εάν αναφέρεται πόνος στο στήθος ή άλλα συμπτώματα που μπορεί να οφείλονται σε καρδιακό έμφραγμα
Τι είδος δείγματος απαιτείται?
Δείγμα φλεβικού αίματος από το χέρι
Το δείγμα
Τι προσδιορίζεται?
Αυτός ο προσδιορισμός υπολογίζει τη συγκέντρωση της καρδιακής τροπονίνης στο αίμα. Τροπονίνη ονομάζεται μια οικογένεια πρωτεϊνών (proteins) που ανευρίσκεται σε μυο-σκελετικά και μυο-καρδιακά ινίδια; Οι πρωτεΐνες αυτές συμμετέχουν στη διαδικασία μυϊκής συστολής. Υπάρχουν τρεις τύποι τροπονίνης: C, I, και T. Οι τύποι της καρδιακής τροπονίνης I και T είναι τόσο διαφορετικοί από τους αντίστοιχους της τροπονίνης I και T που ανευρίσκονται στους σκελετικούς μυς ώστε να μην υπάρχει αλληλεπίδραση κατά την μέτρηση τους. Αυτοί οι τύποι της τροπονίνης σε φυσιολογικά άτομα συναντώνται σε πολύ μικρές συγκεντρώσεις στο αίμα. Όταν υπάρχει βλάβη στα μυοκαρδιακά κύτταρα, η καρδιακή τροπονίνη I και T απελευθερώνονται στην κυκλοφορία. Όσο μεγαλύτερη είναι η έκταση της βλάβης, τόσο μεγαλύτερη είναι η συγκέντρωση της τροπονίνης I και T.
Όταν ένας ασθενής εμφανίζει καρδιακό έμφραγμα, τα επίπεδα της τροπονίνης εμφανίζονται αυξημένα στο αίμα μέσα σε 3 με 4 ώρες μετά την έναρξη της βλάβης και μπορεί να παραμείνουν αυξημένα για 10 με 14 ημέρες.
Πώς συλλέγεται το δείγμα που θα μετρηθεί?
Δείγμα αίματος συλλέγεται με σύριγγα από μια φλέβα στο χέρι.
ΠΡΟΣΟΧΗ: Εάν η διενέργεια ιατρικών εξετάσεων προκαλεί σε εσάς ή σε προσφιλή σας πρόσωπα ανησυχία, δυσφορία ή δυσκολία να αντεπεξέλθετε αυτή την κατάσταση, ίσως θα έπρεπε να μελετήσετε ένα ή περισσότερα από τα ακόλουθα άρθρα: CopingwithTestPain, Discomfort, andAnxiety, TipsonBloodTesting, TipstoHelpChildrenthroughTheirMedicalTests, TipstoHelptheElderlythroughTheirMedicalTests.
Η εξέταση
Πώς χρησιμοποιείται?
Πότε παραγγέλλεται?
Τι σημαίνει το αποτέλεσμα αυτού του προσδιορισμού?
Υπάρχει τίποτε άλλο που θα έπρεπε να γνωρίζω?
Πώς χρησιμοποιείται?
Ο προσδιορισμός της τροπονίνης παραγγέλλεται κυρίως σε ασθενείς με πόνο στο στήθος, με σκοπό να ελεγχθεί εάν αυτοί εμφανίζουν καρδιακό έμφραγμα (heartattack) ή κάποια άλλη καρδιακή βλάβη. Κατά την παραγγελία του προσδιορισμού της τροπονίνης μπορεί να εκτελεστεί ο προσδιορισμός είτε της τροπονίνης I είτε της τροπονίνης T; ένα εργαστήριο συνήθως εκτελεί τον έναν από τους δύο προσδιορισμούς. Ο προσδιορισμός της τροπονίνης μπορεί να παραγγελθεί είτε αυτοτελώς είτε σε συνδυασμό με τον προσδιορισμό άλλων καρδιακών βιοχημικών δεικτών (cardiacbiomarkers) όπως της κρεατινοκινάσης (CK), του ισοενζύμου CK–MB, και της μυοσφαιρίνης (myoglobin). Οι προσδιορισμοί της τροπονίνης I και της τροπονίνης T σταδιακά αντικαθιστούν τους προσδιορισμούς της κρεατινοκινάσης ( CK) και του ισοενζύμου CK - MB επειδή είναι πιο ειδικοί για την καρδιακή βλάβη (έναντι της μυοσκελετικής βλάβης) και παραμένουν αυξημένοι για μεγάλη χρονική περίοδο, αλλά πολλοί γιατροί εξακολουθούν να προτιμούν και την επιπρόσθετη πληροφορία που έχουν παραγγέλλοντας περισσότερους από έναν καρδιακούς βιοχημικούς δείκτες.
Ο προσδιορισμός της τροπονίνης συνήθως παραγγέλλεται όταν ένας ασθενής έρχεται για πρώτη φορά στο τμήμα επειγόντων και μπορεί να παραγγελθεί ξανά στις 6 και στις 12 ώρες. Ο προσδιορισμός της τροπονίνης χρησιμοποιείται στη διάγνωση του καρδιακού εμφράγματος, στην ανίχνευση και την αξιολόγηση της καρδιακής βλάβης σαν ήπια έως σοβαρή, καθώς και στη διαφοροποίηση κλινικών συμπτωμάτων όπως πόνο στο στήθος που οφείλεται σε άλλα αίτια. Σε ασθενείς που έχουν ξεκινήσει καθυστερημένα θεραπευτική αγωγή και παρουσιάζουν πόνο στο στήθος ο οποίος σχετίζεται με την καρδιά, ή έχουν δυσφορία, ή άλλα συμπτώματα όπως εφίδρωση, ή πόνο που εκτείνεται στους βραχίονες, στους ώμους, στις γνάθους, στο λαιμό, ή ναυτία, και/ή ελαφρύς πονοκέφαλος για περισσότερο από μια ημέρα, ο προσδιορισμός της τροπονίνης είναι προσδιορισμός επιλογής. Ο λόγος είναι ότι τα επίπεδα της τροπονίνης θα παραμένουν υψηλά στο αίμα για μεγάλο χρονικό διάστημα εάν τα συμπτώματα οφείλονται/ταν σε καρδιακή βλάβη.
[Back to top]
Πότε παραγγέλλεται?
Ο προσδιορισμός της τροπονίνης συνήθως παραγγέλλεται, συχνά μαζί με άλλους καρδιακούς προσδιορισμούς όπως της κρεατινοκινάσης (CK), του ισοενζύμου CK–MB, ή της μυοσφαιρίνης (myoglobin), όταν ο ασθενής εμφανίζει παρατεταμένο πόνο στο στήθος ή άλλα συμπτώματα που θα μπορούσαν να σχετισθούν με καρδιακή βλάβη. Τυπικά, ο προσδιορισμός της τροπονίνης εκτελείται 2 ή 3 φορές κατά τη διάρκεια μιας περιόδου 12 έως 16 ωρών. Σε ασθενείς με σταθερή στηθάγχη (stableangina) (αναμενόμενα επεισόδια πόνου στο στήθος ο οποίος σχετίζεται με ανεπαρκή ροή του αίματος προς την καρδιά η οποία διορθώνεται με ανάπαυση και/ή φαρμακευτική αγωγή), ο προσδιορισμός της τροπονίνης μπορεί να παραγγέλλεται όταν τα συμπτώματα του ασθενούς κλιμακώνονται, ή συμβαίνουν όταν ο ασθενής βρίσκεται σε ανάπαυση, και/ή δεν αμβλύνονται με θεραπευτική αγωγή, ενδείξεις ότι η στηθάγχη μετατρέπεται σε ασταθή, θέτοντας τον ασθενή σε πολύ μεγαλύτερο κίνδυνο να εμφανίσει καρδιακό έμφραγμα (heartattack) ή κάποιο άλλο σοβαρό καρδιακό πρόβλημα στο εγγύς μέλλον.
[Back to top]
Τι σημαίνει το αποτέλεσμα αυτού του προσδιορισμού?
ΣΗΜΕΙΩΣΗ: Πρότυπα όρια αναφοράς για αυτόν τον προσδιορισμό δεν είναι διαθέσιμα. Επειδή οι τιμές αναφοράς εξαρτώνται από πολλούς παράγοντες, όπως ηλικία, φύλο, πληθυσμιακό δείγμα και μέθοδο προσδιορισμού, τα αριθμητικά αποτελέσματα του προσδιορισμού έχουν διαφορετική σημασία σε διαφορετικά εργαστήρια. Το δικό σας εργαστηριακό αποτέλεσμα πρέπει να περιλαμβάνει τα επακριβή όρια αναφοράς για τον δικό σας προσδιορισμό. Τα “ Lab Tests Online ” ιδιαιτέρως συστήνουν να συζητάτε τα αποτελέσματα σας με τον γιατρό σας. Για περισσότερες πληροφορίες σχετικά με όρια αναφοράς, διαβάστε το σχετικό “Όρια αναφοράς και τι σημαίνουν” (ReferenceRangesandWhatTheyMean).
Φυσιολογικά, τα επίπεδα της τροπονίνης είναι πολύ χαμηλά; ακόμη και ελαφρά αύξηση των επιπέδων μπορεί να υποδεικνύει κάποιο βαθμό βλάβης της καρδιάς. Πρέπει να τονισθεί σε αυτό το σημείο ότι είναι αναγκαίο ο αναλυτής στον οποίον εκτελούνται οι μετρήσεις της τροπονίνης να είναι επιμελώς βαθμονομημένος ιδίως στις τιμές κλινικού ενδιαφέροντος, οι οποίες βρίσκονται πλησίον των μηδενικών τιμών αυτής, ώστε να αποφεύγεται το πρόβλημα της προσθήκης αναλυτικού «θορύβου» στα αποτελέσματα. Το πρόβλημα της αξιολόγησης των μετρήσεων της τροπονίνης πέριξ των τιμών κλινικού ενδιαφέροντος εντείνεται και λόγω της έλλειψης προτύπου διαλύματος βαθμονόμησης για τον προσδιορισμό της τροπονίνης.
Όταν ο ασθενής εμφανίζει σημαντικά αυξημένα επίπεδα τροπονίνης και άλλα κλινικά ευρήματα, όπως ένα παθολογικό ηλεκτροκαρδιογράφημα (ECG), τότε είναι πολύ πιθανόν ότι ο ασθενής εμφανίζει καρδιακό έμφραγμα (heartattack). Εάν τα επίπεδα της κρεατινοκινάσης (CK), του ισοενζύμου CK-MB, και της μυοσφαιρίνης (myoglobin) είναι φυσιολογικά αλλά τα επίπεδα της τροπονίνης είναι αυξημένα, τότε είναι πολύ πιθανόν ότι η καρδιακή βλάβη είτε είναι μικρού βαθμού είτε έλαβε χώρα τουλάχιστον 24 ώρες πριν. Εάν τα αποτελέσματα του πρώτου προσδιορισμού της τροπονίνης είναι φυσιολογικά αλλά τα επακόλουθα (6 και 12 ωρών) εμφανίζονται αυξημένα, τότε η βλάβη της καρδιάς είναι πολύ πιθανόν να συνέβη εντός δύο ωρών πριν από τον πρώτο προσδιορισμό και δεν υπήρχε χρόνος να αυξηθούν τα επίπεδα. Όταν τα επίπεδα της κρεατινοκινάσης ( CK) εμφανίζονται αυξημένα αλλά τα επίπεδα του ισοενζύμου CK - MB (το οποίο είναι πιο κάρδιο-ειδικό από την CK) και της τροπονίνης είναι φυσιολογικά, τότε είναι πολύ πιθανόν ότι όποια συμπτώματα εμφανίζονται οφείλονται σε άλλο αίτιο, όπως μυοσκελετική βλάβη. Όταν ασθενής με πόνο στο στήθος και/ή διαγνωσμένη σταθερή στηθάγχη εμφανίζει φυσιολογικά επίπεδα τροπονίνης, κρεατινοκινάσης ( CK), και ισοενζύμου CK - MB, τότε είναι πολύ πιθανόν ότι η καρδιά του δεν έχει υποστεί βλάβη.
Τα επίπεδα της τροπονίνης θα παραμένουν υψηλά για 1-2 εβδομάδες μετά το καρδιακό έμφραγμα. Η τροπονίνη γενικά δεν επηρεάζεται από βλάβη σε άλλους μυς, έτσι μυϊκές ενέσεις, ατυχήματα, επίπονη άσκηση, και φάρμακα που μπορεί να προκαλέσουν μυϊκή βλάβη δεν επηρεάζουν τα επίπεδα της τροπονίνης.
[Back to top]
Υπάρχει τίποτε άλλο που θα έπρεπε να γνωρίζω?
Τα αυξημένα επίπεδα της τροπονίνης δεν μπορούν να χρησιμοποιηθούν από μόνα τους για διάγνωση ή αποκλεισμό ενός καρδιακού εμφράγματος (heartattack). Η ιατρική εξέταση, ένα κλινικό ιστορικό και ένα ηλεκτροκαρδιογράφημα (ECG) είναι εξίσου σημαντικά. Κάποιοι ασθενείς με καρδιακό έμφραγμα θα έχουν φυσιολογικά επίπεδα τροπονίνης, και κάποιοι άλλοι με αυξημένα επίπεδα τροπονίνης δεν παρουσιάζουν την αναμενόμενη καρδιακή βλάβη. Τα επίπεδα της τροπονίνης μπορεί επίσης να εμφανίζονται αυξημένα λόγω κάποιας οξείας ή χρόνιας κατάστασης όπως μυοκαρδίτιδα (καρδιακή φλεγμονή), συμφορητική καρδιακή ανεπάρκεια (congestiveheartfailure), βαρύτατες λοιμώξεις, ηπατική νόσο (kidneydisease), δερματομυοσίτιδα, και πολυμυοσίτιδα.
Συχνές Ερωτήσεις
1. Τι σημαίνει καρδιακό έμφραγμα?
2. Εάν έχω πόνο στο στήθος, αυτό σημαίνει ότι εμφανίζω καρδιακό έμφραγμα?
3. Τι είναι οι υπόλοιποι προσδιορισμοί του καρδιακού εμφράγματος?
4. Και εάν δεν είμαι σίγουρος ότι έχω καρδιακό έμφραγμα?
1. Τι σημαίνει καρδιακό έμφραγμα?
Καρδιακό έμφραγμα (heartattack) σημαίνει ότι τμήμα του μυϊκού ιστού της καρδιάς έχει καταστραφεί. Ο ιατρικός όρος για αυτήν την κατάσταση είναι έμφραγμα του μυοκαρδίου. Συνήθως, ένα καρδιακό έμφραγμα αρχίζει με ένα είδος πίεσης ή πόνου στο στήθος, συχνά εκτεινόμενου στο λαιμό ή στον αριστερό βραχίονα. Ο ασθενής μπορεί επίσης να νιώθει αδύναμος, να τον πιάνει κρύος ιδρώτας και να του κόβεται η ανάσα.
Ένα καρδιακό έμφραγμα συνήθως συμβαίνει γιατί ένα από τα αιμοφόρα αγγεία (τα επονομαζόμενα στεφανιαίες αρτηρίες) που μεταφέρουν το αίμα στον καρδιακό μυ φράσσεται. Αυτό συνήθως συμβαίνει όταν δημιουργείται ένας θρόμβος αίματος σε ένα αιμοφόρο αγγείο το οποίο είναι ήδη μερικά φραγμένο. Το μερικό φράξιμο συνήθως οφείλεται στην αθηροσκλήρωση (atherosclerosis) (συνήθως αποκαλούμενη σκλήρυνση των αρτηριών). Αυτό το φράξιμο συντελείται σταδιακά κατά τη διάρκεια πολλών χρόνων καθώς λιπιδικές πλάκες (plaques) εναποτίθενται κατά μήκος των τοιχωμάτων των αιμοφόρων αγγείων. Αυτές οι πλάκες στενεύουν και σκληραίνουν τις αρτηρίες και μπορεί να υποστούν ρήξη απροσδόκητα, φράσσοντας πλήρως την προσβεβλημένη αρτηρία.
2. Εάν έχω πόνο στο στήθος, αυτό σημαίνει ότι εμφανίζω καρδιακό έμφραγμα?
Πολλά άλλα προβλήματα μπορεί να προκαλέσουν πόνο στο στήθος, και δεν μπορεί κανείς να πει μόνον από τον τύπο του πόνου εάν υπάρχει ή όχι καρδιακό έμφραγμα (heartattack). Πολλοί ασθενείς παρουσιάζουν πόνο στο στήθος λόγω καταπόνησης των μυών του στήθους, λόγω συναισθηματικής έντασης, και λόγω προβλημάτων του πνεύμονα. Πόνος στο στήθος που παρατηρείται κατά τη διάρκεια άσκησης, σκληρής εργασίας, ή σε στιγμές έντασης, διαρκεί για λίγα λεπτά και εξαφανίζεται με την ανάπαυση συνήθως οφείλεται σε στηθάγχη (angina). Μια σχετικά σπάνια μορφή πόνου στο στήθος μπορεί να οφείλεται σε προσωρινούς καρδιακούς σπασμούς γνωστούς σαν παραλλαγή στηθάγχης. Αυτοί οι σπασμοί συνήθως συμβαίνουν τη νύχτα όταν ο ασθενής αναπαύεται και μπορεί να προκαλέσουν έντονο αλλά παροδικό πόνο.
Εάν ο πόνος στο στήθος διαρκεί περισσότερο από λίγα λεπτά, ειδικά εάν συμβαίνει κατά την ανάπαυση, πρέπει να αναζητηθεί άμεση ιατρική φροντίδα.
3. Τι είναι οι υπόλοιποι προσδιορισμοί του καρδιακού εμφράγματος?
Οι γιατροί συνήθως χρησιμοποιούν περισσότερους από έναν προσδιορισμούς για να προσδιορίσουν εάν ένας ασθενής με πόνο στο στήθος έχει υποστεί καρδιακό έμφραγμα (heartattack). Ο προσδιορισμός της τροπονίνης μπορεί να ανιχνεύσει βλάβη στον καρδιακό μυ ακόμη και όταν δεν υπάρχουν άλλες ενδείξεις ύπαρξης καρδιακού εμφράγματος. Η μυοσφαιρίνη (Myoglobin) και η κρεατινοκινάση (CK), δύο άλλες πρωτεΐνες που ανευρίσκονται στην καρδιά και σε άλλους μυς, συνήθως δεν αυξάνονται με τον παροδικό πόνο στο στήθος. Τα επίπεδα CK συνήθως δεν αυξάνονται όταν η καρδιακή βλάβη είναι ελαφρά. Σε ασθενείς που έχουν υποστεί καρδιακό έμφραγμα, τα επίπεδα αυτών των καρδιακών βιοχημικών δεικτών (cardiacbiomarkers) θα αυξηθούν και θα πέσουν ξανά εντός 12 έως 48 ωρών.
4. Και εάν δεν είμαι σίγουρος ότι έχω καρδιακό έμφραγμα?
Εάν ο πόνος στο στήθος παραμένει, ειδικά εάν δεν περνάει με την ανάπαυση — ή εάν υπάρχει ήδη διαγνωσμένη στηθάγχη (angina) και τα φάρμακα που έχουν χορηγηθεί δεν απαλύνουν τον πόνο, πρέπει να αναζητηθεί άμεση ιατρική φροντίδα. Πολλοί ασθενείς που εμφάνισαν καρδιακό έμφραγμα (heartattack) απεβίωσαν χωρίς καν να προλάβουν να καλέσουν ασθενοφόρο ή να φθάσουν σε τμήμα επειγόντων.
Ρωτήστε μας
Διασυνδέσεις
Συνολική Προσέγγιση του Επείγοντος
Ο ανθρώπινος οργανισμός είναι ένα ολοκληρωμένο σύνολο που εξαρτάται από την ομαλή λειτουργία όλων των επιμέρους συστημάτων. Για παράδειγμα σε έναν ασθενή με βαρύ έμφραγμα του μυοκαρδίου είναι δυνατό να προκληθεί πνευμονικό οίδημα το οποίο στη συνέχεια θα οδηγήσει σε αναπνευστική ανεπάρκεια. Η΄ σε έναν ασθενή με βαριά ηπατική ανεπάρκεια είναι δυνατό να παρατηρηθεί διαταραχή του επιπέδου συνείδησης. Συνεπώς η διαγνωστική και αρχική θεραπευτική αντιμετώπιση του επείγοντος πρέπει να είναι αποτελεσματική και περιλαμβάνει:
1. Συνολική εκτίμηση του ασθενούς: ιστορικό, κλινική εξέταση, παρακλινικές - εργαστηριακές εξετάσεις (π.χ. ηλεκτροκαρδιογράφημα)
2. Συνεχής παρακολούθηση των βασικών παραμέτρων: ζωτικά σημεία, διούρηση, επίπεδα συνείδησης
3. Συνεχής υποστήριξη του ασθενούς με απλά μέσα μέχρι τη διακομιδή του σε ειδική μονάδα (π.χ. χορήγηση οξυγόνου, διουρητικά, αδρεναλίνη, νιτρογλυκερίνη, ατροπίνη, μορφίνη, χορήγηση υγρών όπως Dextrose 5% ή Ringer΄s)
Ενδείξεις Ανεπάρκειας Οργάνων
- ΚΝΣ: κώμα
- Κυκλοφορικό:
1. Συστολική αρτηριακή πίεση κάτω από 85 mmHg
2. Ανάγκη για χορήγηση αγγειοδραστικών φαρμάκων ώστε η συστολική αρτηριακή πίεση να είναι άνω των 100 mmHg
3. pH κάτω από 7,24 και PaCO2 κάτω από 49 mmHg ή γαλακτικό ορού άνω των 2,2 g / dl
- Αναπνευστικό
1. Αναπνοές λιγότερες από 10 το λεπτό ή περισσότερες από 35 το λεπτό
2. PaO2 κάτω από 50 mmHg στον αέρα ή κάτω από 60 mmHg με εισπνοή 60% Ο2
3. PaCO2 άνω των 50 mmHg
- Νεφροί
1. Κρεατινίνη ορού πάνω από 3 mg / dl ή 50% αύξηση από την προηγούμενη τιμή
2. Διούρηση κάτω από 500 ml / 24ωρο ή 180 ml / 8 ώρες
- Ήπαρ
1. Χολερυθρίνη πάνω από 3 mg / dl (επί απουσίας αιμόλυσης)
2. Παράταση του χρόνου προθρομβίνης
- ΓΕΣ
1. Αδυναμία ανοχής εντερικής σίτισης
2. Οξεία παγκρεατίτιδα
3. Απώλεια αίματος από το ΓΕΣ (περισσότερες από 2 μονάδες αίματος το 24ωρο)
- Αίμα
1. Αιματοκρίτης κάτω από 20%
2. Λευκοκύτταρα λιγότερα από 2.000 ή περισσότερα από 30.000 ανά κυβικό χιλιοστό
3. Αιμοπετάλια λιγότερα από 50.000 ανά κυβικό χιλιοστό
4. Ινωδογόνο κάτω των 100 mg / dl
Κριτήρια Εξωνοσοκομειακού Επείγοντος
- Συστολική αρτηριακή πίεση
1. Κάτω από 90 mmHg
2. Άνω των 180 mmHg
3. Διαφέρει κατά 30% της συνήθους συστολικής πίεσης του ασθενούς
- Καρδιακή συχνότητα
1. Κάτω από 55 το λεπτό
2. Άνω των 100 το λεπτό
3. Πρόσφατη αρρυθμία
- Διούρηση: κάτω από 500 ml το 24ωρο
- Αναπνοές
1. Λιγότερες από 10 το λεπτό
2. Περισσότερες από 25 το λεπτό
- Συριγμός
- Άλγος στηθαγχικού τύπου
- Θωρακικό άλγος + μία από τις προηγούμενες συνθήκες
- Κοιλιακό άλγος (για πάνω από 90 λεπτά) + μία από τις προηγούμενες συνθήκες
- Θερμοκρασία μασχάλης
1. Μεγαλύτερη από 40 βαθμούς Κελσίου
2. Μικρότερη από 35 βαθμούς Κελσίου
- Υποψία λήψης τοξικής ουσίας ή υπερδοσολογίας φαρμάκου
- Αλλεργική αντίδραση + μία από τις προηγούμενες συνθήκες
- Πρόσφατο νευρολογικό έλλειμμα
1. Κινητικό
2. Αισθητικό
3. Διαταραχή συνείδησης (κάτω από 12 στην κλίμακα Γλασκώβης)
- Πρόσφατο τραύμα σε ύποπτη περιοχή
1. Κρανίο (σε λιγότερες από 24 ώρες ασχέτως της κλινικής εικόνας)
2. Θώρακας + μία από τις προηγούμενες συνθήκες
3. Κοιλία + μία από τις προηγούμενες συνθήκες
4. Μηροί + μία από τις προηγούμενες συνθήκες
Χορήγηση Οξυγόνου
Χορήγηση Οξυγόνου
Η λειτουργία της αναπνοής αποτελεί μία από τις σημαντικότερες λειτουργίες του οργανισμού. Εξυπηρετείται από το αναπνευστικό σύστημα που σκοπός του είναι η διατήρηση των φυσιολογικών επιπέδων οξυγόνου, διοξειδίου του άνθρακα και pH στο αρτηριακό αίμα. Ρυθμίζεται από το αναπνευστικό κέντρο που βρίσκεται στον προμήκη μυελό. Ο φυσιολογικός ρυθμός των αναπνοών σε ενήλικα είναι 14 - 18/λεπτό και στα νεογνά περίπου 40/λεπτό. Με την αναπνοή προσλαμβάνεται οξυγόνο (Ο2) με περιεκτικότητα περίπου 21% και αποβάλλεται διοξείδιο του άνθρακα (CO2). Διαταραχές της ισορροπία Ο2 και CO2 προκαλούν διαταραχές στη λειτουργία του οργανισμού και μπορεί να οδηγήσουν μέχρι τον θάνατο. (1)


Εικόνα 2. Πνευμονική διάχυση
Ο όγκος του αέρα που μετακινείται προς και από τους πνεύμονες κατά τη διάρκεια της αναπνοής εξαρτάται από την ηλικία, το φύλο, τη σωματική διάπλαση και το επίπεδο της άσκησης. Η κίνηση του αέρα κατά την εισπνοή μπορεί να καταγραφεί με τη χρήση του σπιρόμετρου. Η σπιρομέτρηση δείχνει μεταβολές στους πνευμονικούς όγκους.
- Ο αναπνεόμενος όγκος είναι ο αέρας που μετακινείται στους πνεύμονες κατά τη διάρκεια μίας ήρεμης αναπνοής (φυσιολογικά είναι περίπου 400-500 ml).
- Ο εισπνευστικός όγκος είναι ο μέγιστος όγκος του αέρα που εισπνέεται επιπρόσθετα της φυσιολογικής εισπνοής.
- Ο εκπνευστικός εφεδρικός όγκος είναι ο μέγιστος όγκος αέρα ο οποίος εκπνέεται μετά από μία πλήρη εκπνοή.
- Ο όγκος αέρα που παραμένει στους πνεύμονες μετά από μία μέγιστη εκπνοή ονομάζεται υπολειπόμενος όγκος.
- Η ολική πνευμονική χωρητικότητα είναι το άθροισμα όλων των παραπάνω αναπνευστικών όγκων.
- Η ζωτική χωρητικότητα ισοδυναμεί με το μέγιστο ποσό αέρα που το άτομο μπορεί να εκπνεύσει. (3)

Εικόνα 3. Αναπνευστικοί όγκοι
2. ΤΙ ΕΙΝΑΙ ΤΟ ΟΞΥΓΟΝΟ
Είναι αέριο άχρωμο, άοσμο, άγευστο, βαρύτερο από τον ατμοσφαιρικό αέρα, διαλυτό στο νερό. Η αναλογία του είναι περίπου 21% στον ατμοσφαιρικό αέρα. Μεταφέρεται στο αίμα με δύο μορφές: ως διαλυμένο σε φυσική διάλυση στο πλάσμα και ως χημική ένωση με την Hb (οξυαιμοσφαιρίνη) στα ερυθρά αιμοσφαίρια. Η μερική πίεση του Ο2 (τάση) στον κυψελιδικό αέρα και το αρτηριακό αίμα είναι 100 mmHg (PO2), ενώ στο φλεβικό είναι 40 mmHg. Αυτή η διαφορά της τάσης είναι αρκετή για να περάσει το Ο2 γρήγορα μέσω της κυψελιδοτριχοειδικής μεμβράνης στο πλάσμα και τελικά στα ερυθρά αιμοσφαίρια, να ενωθεί με την Hb και να μεταφερθεί στους ιστούς. Στους ιστούς γίνεται οξείδωση και αποδίδεται διοξείδιο του άνθρακα και νερό. Η τάση του διοξειδίου του άνθρακα στις κυψελίδες είναι 40 mmHg (PCO2) και στο φλεβικό αίμα των πνευμονικών κυψελίδων είναι 46 mmHg. (4)
Η πλήρης έλλειψη οξυγόνου στους ιστούς καλείται ανοξία (κλινικά δεν παρατηρείται). Υποξία είναι η ιστική έλλειψη οξυγόνου και παρατηρείται σε μεγάλα υψόμετρα και σε ορισμένες παθήσεις. Τα αποτελέσματα της υποξίας εξαρτώνται από τον ιστό που πάσχει, διότι η ευαισθησία των ιστών στην έλλειψη οξυγόνου παρουσιάζει διαφορές. Ο πιο ευαίσθητος ιστός είναι ο εγκέφαλος. Είδη υποξίας είναι η υποξαιμική υποξία (αδυναμία του αίματος να οξυγονωθεί επαρκώς), αναιμική υποξία (αδυναμία του αίματος να μεταφέρει οξυγόνο), κυκλοφορική υποξία (λίμναση του αίματος από μειωμένη παροχή) και κυτταροτοξική υποξία (αδυναμία των ιστών να χρησιμοποιούν οξυγόνο). Η μείωση του οξυγόνου στο αίμα καλείται υποξαιμία. (5)
3. ΠΟΤΕ ΕΝΑΣ ΑΣΘΕΝΗΣ ΕΧΕΙ ΑΝΑΓΚΗ ΧΟΡΗΓΗΣΗΣ ΟΞΥΓΟΝΟΥ;
Η οξυγονοθεραπεία είναι αναγκαία όταν μειώνεται η οξυγόνωση των ιστών, με αποτέλεσμα την εκτροπή ή τη διακοπή του μεταβολισμού τους. Αξιόπιστος δείκτης της υποξίας είναι η ελάττωση του οξυγόνου στο αίμα. Πρέπει να επισημανθεί ότι υπάρχουν περιπτώσεις όπου εμφανίζεται ένδεια οξυγόνου στους ιστούς με φυσιολογική συγκέντρωση οξυγόνου στο αρτηριακό αίμα. Η διάγνωση της υποξίας γίνεται από τον εντοπισμό των κλινικών σημείων υποξίας και τον έλεγχο των αερίων αίματος. Οι κλινικές εκδηλώσεις της υποξαιμίας παρουσιάζονται στον πίνακα 1.

(Πηγή: Ρούσος Χ., Εντατική θεραπεία, σελ. 92-93, Εκδόσεις Πασχαλίδης, Αθήνα, 2000)
Τα κλινικά νοσήματα που παρουσιάζουν τα παραπάνω κλινικά ευρήματα και απαιτούν χορήγηση οξυγόνου είναι:
1. Αναπνευστικές παθήσεις οξείες και χρόνιες (π.χ. αναπνευστική ανεπάρκεια, πνευμονική εμβολή, καρκίνος του πνεύμονα)
2. Καρδιολογικά νοσήματα (π.χ. οξύ έμφραγμα του μυοκαρδίου, καρδιογενές σοκ, καρδιακή ανεπάρκεια)
3. Νευρολογικές παθήσεις (π.χ. τραύμα κεφαλής)
4. Καταπληξία οποιαδήποτε αιτιολογίας
5. Μετεγχειρητικές επιπλοκές
6. Υπερκαταβολισμός (π.χ. εγκαύματα, πολυτραυματίες, βαριές λοιμώξεις)
7. Πνιγμός, δηλητηρίαση με μονοξείδιο του άνθρακα, νόσος των δυτών
4. ΒΑΣΙΚΕΣ ΑΡΧΕΣ ΟΞΥΓΟΝΟΘΕΡΑΠΕΙΑΣ
- Το οξυγόνο πρέπει να χορηγείται κατόπιν ιατρικής οδηγίας, στην οποία να αναγράφεται η έναρξη, η ροή, η πυκνότητα και η μέθοδος (εξαιρούνται οι μονάδες εντατικής θεραπείας ή άλλες επείγουσες περιπτώσεις)
- Η χορήγηση πρέπει να είναι συνεχής και να παρακολουθείται η εξέλιξη της υποξαιμίας με μέτρηση αερίων αίματος κατά την έναρξη και μετά από τροποποίηση της πυκνότητας του O2, ενώ σε βαριά περιστατικά συχνότερα
- Το χορηγούμενο οξυγόνο δεν κατακρατείται στον οργανισμό
- Η διόρθωση της υποξαιμίας θα πρέπει να γίνεται με μικρή πυκνότητα O2, διότι η τοξικότητά του αυξάνεται παράλληλα με τη δόση
Άλλα μέτρα που είναι απαραίτητο να εφαρμοστούν κατά τη χορήγηση O2 και σχετίζονται με την ασφάλεια του νοσηλευόμενου, του προσωπικού υγείας καθώς και των επισκεπτών, είναι:
- Τοποθέτηση πινακίδας «Μην καπνίζετε» στον θάλαμο του αρρώστου, σε εμφανές σημείο
- Ενημέρωση του ασθενούς, όταν επικοινωνεί με το περιβάλλον, για τις ιδιότητες του οξυγόνου και τα μέτρα που είναι αναγκαίο να λαμβάνονται
- Απαγόρευση καπνίσματος, χρήσης ηλεκτρικών συσκευών και σπίρτων κοντά στο οξυγόνο
- Αποφυγή επάλειψης της οβίδας με ελαιώδη ουσία ή οινόπνευμα, διότι η επαφή τους με το οξυγόνο προκαλεί έκρηξη (6)
5. ΣΩΣΤΗ ΧΟΡΗΓΗΣΗ ΟΞΥΓΟΝΟΥ
Το οξυγόνο ως θεραπευτικό μέσο (φάρμακο) πρέπει να χορηγείται σωστά, με σκοπό την αποκατάσταση της υποξαιμίας και κατ’επέκταση της υποξίας. Αυτό βέβαια δεν είναι πάντα εφικτό. Οι κλινικές χρήσεις του Ο2 περιλαμβάνουν οξείες και χρόνιες καταστάσεις με διαφορετικές παραμέτρους και κριτήρια, ενώ η χρήση του υπερβαρικού οξυγόνου αποτελεί ανεξάρτητο κεφάλαιο και αφορά πάντα οξείες καταστάσεις.
Η κύρια ένδειξη οξυγονοθεραπείας είναι η αναπνευστική ανεπάρκεια. Αφού τεθεί η ένδειξη, θα πρέπει να εξεταστούν (από τον ιατρό) οι δυνητικά διορθώσιμοι παράγοντες που συμβάλλουν στην υποξαιμία, εκτός από τη βασική νόσο. Το οξυγόνο χορηγείται ανάλογα με τις ατομικές παραμέτρους της αναπνοής, την υποκείμενη νόσο, τη συνεργασία του αρρώστου κ.α. (7)
6. ΠΑΡΕΝΕΡΓΕΙΕΣ ΑΠΟ ΤΗ ΧΟΡΗΓΗΣΗ ΟΞΥΓΟΝΟΥ
Οι βλαβερές επιδράσεις του οξυγόνου εξαρτώνται από την πυκνότητά του, τη διάρκεια παροχής, την προϋπάρχουσα κατάσταση των πνευμόνων κ.α. Οι σημαντικότερες είναι:
1. Καταστολή αναπνευστικού κέντρου. Σε χρόνιες πνευμονοπάθειες, όπου υπάρχει σημαντική κατακράτηση O2, η υποξαιμία θεωρείται ως μοναδικό ερέθισμα του αναπνευστικού κέντρου. Η γρήγορη διόρθωση της υποξαιμίας καταργεί το ερέθισμα αυτό, με επακόλουθο την καταστολή του αναπνευστικού κέντρου και την ακόμη ταχύτερη αύξηση του CO2.
2. Ατελεκτασία κυψελίδων, μετά από χορήγηση μεγάλης πυκνότητας. Το άζωτο, που αποτελεί το 78% του ατμοσφαιρικού αέρα, διατηρεί το βασικό όγκο και τις κυψελίδες ανοικτές. Αν το άζωτο αντικατασταθεί από οξυγόνο, ο βασικός όγκος των κυψελίδων μικραίνει, καθώς το τελευταίο περνά γρήγορα στο αίμα. Εάν αυτό συμβαίνει σε αναπνευστικές μονάδες με μικρό αερισμό και μεγάλη αιμάτωση, στις οποίες μερική απόφραξη ή στένωση δυσχεραίνει την ταχεία ανανέωση του οξυγόνου, οι κυψελίδες αυτές κλείνουν και δημιουργούν περιοχές ατελεκτασίας που μόνο αιματώνονται. Αρκούν 30 λεπτά οξυγονοθεραπείας 100%. (8)
3. Μείωση της τοπικής αγγειοσύσπασης στην πνευμονική κυκλοφορία
4. Μικρή ελάττωση της καρδιακής συχνότητας και μικρή αύξηση των περιφερικών αντιστάσεων
5. Οπισθοφακοειδής ινοπλασία. Στα πρόωρα νεογνά, τα νεόπλαστα αγγεία του αμφιβληστροειδούς είναι λίγα και ευαίσθητα. Πυκνότητες εισπνεόμενου οξυγόνου πάνω από 40% προκαλούν αγγειοσύσπαση. Οι βλάβες ολοκληρώνονται μεταξύ 3 - 6 εβδομάδων της ζωής. Πίσω από το φακό αναπτύσσεται ινώδης συνδετικός ιστός που εμποδίζει το φως να φθάσει στον ισχαιμικό αμφιβληστροειδή. Η κατάσταση αυτή είναι δυνατό να οδηγήσει σε τύφλωση. Η έκταση της βλάβης εξαρτάται από την πρωιμότητα του νεογνού, τη διάρκεια της αγωγής και τη μερική πίεση του οξυγόνου στο αίμα. (8)
6. Καταστολή της ερυθροποίησης σε μακροχρόνια χρήση
Η τοξικότητα του οξυγόνου στους πνεύμονες αφορά ιστικές βλάβες. Είναι γενικά παραδεκτό ότι η πυκνότητα οξυγόνου πάνω από 60-70% και για μεγάλο χρονικό διάστημα, μπορεί να προκαλέσει τοξικές εκδηλώσεις όπως βήχα, τραχειοβρογχίτιδα, σύνδρομο αναπνευστικής δυσχέρειας ή ίνωση στους ενήλικες. Τα τοξικά παράγωγα από τη χορήγηση μεγάλης πυκνότητας O2 είναι κυτταροτοξικές ουσίες, όπως το υπεροξείδιο του υδρογόνου κ.α. Τα προϊόντα αυτά δεν προλαβαίνουν να αδρανοποιηθούν και δρουν καταστρεπτικά στην κυτταρική μεμβράνη και σε ενζυμικούς μηχανισμούς του κυττάρου. (9)
7. ΜΕΘΟΔΟΙ ΧΟΡΗΓΗΣΗΣ ΟΞΥΓΟΝΟΥ
Τα μέσα οξυγονοθεραπείας είναι απαραίτητο να καλύπτουν τους εξής στόχους:
1. Ελεγχόμενη αύξηση της πυκνότητας του O2 του εισπνεόμενου αέρα
2. Προφύλαξη από υπερβολική κατακράτηση διοξειδίου του άνθρακα
3. Ελάχιστες αντιστάσεις στις αναπνευστικές οδούς
4. Αποτελεσματική και οικονομική χρήση του οξυγόνου
5. Αποδοχή και ανοχή των μεθόδων από τον ασθενή Α) Πηγές οξυγόνου
α) Στο νοσοκομείο πηγή είναι το κλειστό κύκλωμα που εφοδιάζεται από κεντρική δεξαμενή και με τους μειωτήρες πιέσεως κατανέμει το οξυγόνο στους θαλάμους, ώστε η επιτοίχια παροχή να έχει πίεση 50-100 psig, αντί για 2500 psig (pounds/square inch gauge) της δεξαμενής. Ανάλογες σχέσεις υπάρχουν και στις οβίδες οξυγόνου που σημαδεύονται με λευκό χρώμα και πολλές φορές χρησιμοποιούνται ελλείψει κεντρικής δεξαμενής.
β) Τα κάνιστρα οξυγόνου αποτελούν άριστο τρόπο εφαρμογής οξυγονοθεραπείας στο σπίτι. Είναι μικρές κινητές μονάδες, όχι μεγαλύτερες από μία ηλεκτρική σκούπα. Λειτουργούν με ρεύμα πόλεως και ελευθερώνουν τον ασθενή από τη φιάλη οξυγόνου. Περιέχουν υγρό οξυγόνο υπό πίεση σε τροχήλατη βάση. Με ροή 1-2 L/min διαρκούν 10-15 ημέρες. Η αναγόμωση γίνεται με αντικατάσταση του κανίστρου επί τόπου. Εάν έχουν συστηματική συντήρηση έχουν σταθερή απόδοση. Παρόμοιο φορητό κάνιστρο βάρους 2-3 κιλών, εμβέλειας 6-8 ωρών, χρησιμοποιείται από περιπατητικούς ασθενείς.
γ) Οι ηλεκτρικοί συμπυκνωτές είναι κατάλληλοι για τη χορήγηση οξυγόνου στο σπίτι, τροχήλατοι με υψηλό αρχικό κόστος αγοράς. Περιέχουν μοριακά φίλτρα που αφαιρούν από τον ατμοσφαιρικό αέρα το άζωτο. Από τη συμπύκνωση προκύπτουν συγκεντρώσεις οξυγόνου 85-90% με ροή 1-4 L/min. Επιτρέπουν στον άρρωστο να μετακινείται ελεύθερα μέσα στο σπίτι. Η παροχή οξυγόνου είναι ακριβής όταν γίνεται περιοδικός έλεγχος και συντήρηση.
Β) Εφύγρανση
Το οξυγόνο μετά το ροόμετρο οδηγείται στον υγραντήρα για υγροποίηση. Σε περίπτωση που οι επιτοίχιοι υγραντήρες δεν λειτουργούν, το οξυγόνο περνά στην επιφάνεια του νερού χωρίς να το αναδεύει. Κατεβαίνει ξηρό στις κυψελίδες προκαλώντας ερεθισμό, βρογχόσπασμο και διαταραχή της λειτουργίας των κροσσών. Για κάθε λίτρο οξυγόνου χρειάζονται περίπου 50 mm Hg υδρατμών (0.5 ml νερό ανά 10 λίτρα οξυγόνου).
 Εικόνα 4. Ροόμετρο και υγραντήρας.
Εικόνα 4. Ροόμετρο και υγραντήρας.
Γ) Συστήματα και συσκευές οξυγονοθεραπείας
Τα συστήματα οξυγονοθεραπείας παρέχουν οξυγόνο σε διάφορες ροές και πυκνότητες. Χωρίζονται σε δύο κατηγορίες: τα ασταθή συστήματα χαμηλής ροής και τα σταθερά συστήματα υψηλής ροής.
α) Στα ασταθή συστήματα χαμηλής ροής, το οξυγόνο αναμιγνύεται με τον ατμοσφαιρικό αέρα που αναπνέει ο ασθενής. Επομένως, η πυκνότητα του εισπνεόμενου μίγματος εξαρτάται από τον τρόπο της αναπνοής: οι βαθιές αναπνοές αραιώνουν το μίγμα και ελαττώνουν την πυκνότητα του οξυγόνου. Αντίθετα οι επιπόλαιες την αυξάνουν. Η αύξηση της παρεχόμενης ροής οξυγόνου δεν εξασφαλίζει σταθερή πυκνότητα, διότι πάλι γίνεται ακαθόριστη ανάμιξη του αέρα. Κριτήρια για ασφαλή χρήση των συστημάτων χαμηλής ροής είναι: όγκος αναπνοής 300-700 ml, συχνότητα αναπνοής κάτω των 25/λεπτό και ρυθμική σταθερή αναπνοή.
1. Γυαλιά οξυγόνου ή ρινικός καθετήρας
Αποτελεί τον πιο εύκολο και οικονομικό τρόπο για τη χορήγηση οξυγόνου. Στερεώνονται στα αυτιά (όπως τα γυαλιά) και διοχετεύουν οξυγόνο από δύο μικρά ακροφύσια που μπαίνουν στη μύτη. Συνδέονται απευθείας με την πηγή και μεταφέρουν στη ρινοφαρυγγική κοιλότητα καθαρό οξυγόνο. Αυτό αναμιγνύεται με τον ατμοσφαιρικό αέρα της εισπνοής. Χρησιμοποιούνται ροές όχι πάνω από 6 λίτρα (1L: 24%, 2L: 28%, 3L: 32%, 4L: 36%, 5L: 40%, 6L: 44%) (10), επειδή προκαλείται ξήρανση των εκκρίσεων και του βλεννογόνου. Επιτρέπουν στον ασθενή να μιλά και να τρώει, αλλά παράλληλα εμφανίζουν και περιορισμούς. Φεύγουν από τη θέση τους εάν ο άρρωστος έχει ανήσυχο ύπνο ή σύγχυση και η πυκνότητα του οξυγόνου που εισπνέει μπορεί να υπολογιστεί αδρά με μικρή προσέγγιση. Παρά τις δυσχέρειες οι ρινικοί καθετήρες είναι κατάλληλοι για χρόνια κατ’οίκον οξυγονοθεραπεία, για αρρώστους χωρίς υπερκαπνία που χρειάζονται οξυγόνο μέχρι 40% και για ασθενείς που χρειάζονται χαμηλές πυκνότητες οξυγόνου αλλά δεν ανέχονται τις μάσκες.
 Εικόνα 5. Ρινική κάνουλα (γυαλάκια).
Εικόνα 5. Ρινική κάνουλα (γυαλάκια).
Υλικά νοσηλείας: γυαλιά οξυγόνου, παροχή οξυγόνου, σύστημα με ροόμετρο - υγραντήρα με αποστειρωμένο νερό, γάζες.
Εκτέλεση νοσηλείας:
- Ενημέρωση του αρρώστου για τη νοσηλεία που θα ακολουθήσει
- Επιβεβαίωση ότι το σύστημα παροχής οξυγόνου λειτουργεί κανονικά και ο υγραντήρας έχει την ανάλογη ποσότητα νερού
- Τοποθέτηση του ασθενούς στην κατάλληλη θέση (καθιστή ή ημικαθιστή)
- Πλύσιμο των χεριών
- Εφαρμογή του συνδετικού σωλήνα με την παροχή οξυγόνου
- Στερέωση των ακροφυσίων στους ρώθωνες του ασθενούς, πίσω από τα αυτιά και κάτω από το πηγούνι
- Εφαρμογή γάζας πίσω από τα αυτιά, σε περίπτωση που πιέζεται ο ασθενής
- Ρύθμιση της ροής οξυγόνου σύμφωνα με την ιατρική οδηγία
2. Μάσκες απλές
Είναι κατασκευασμένες από συνθετικό, μαλακό και ανθεκτικό υλικό. Πρέπει να προσαρμόζονται καλά στο στόμα και τη μύτη, αλλά συχνά δεν γίνονται ανεκτές από τους αρρώστους. Η απλή μάσκα φέρει στη βάση της ακροφύσιο, με το οποίο συνδέεται απευθείας με την πηγή του οξυγόνου. Μικρές τρύπες στα πλάγια επιτρέπουν την αποβολή του εκπνεόμενου αέρα αλλά και την ανάμιξη του εισπνεόμενου οξυγόνου. Η μίξη δεν είναι σταθερή. Ροές 6 - 10 λίτρων/λεπτό παρέχουν πυκνότητα 35-60%. Μικρότερες ροές προκαλούν επανεισπνοή κάποιας ποσότητα διοξειδίου, αν η μάσκα είναι καλά τοποθετημένη. Μεγάλες αποκλίσεις στην εισπνεόμενη πυκνότητα οξυγόνου παρατηρούνται αν αυξηθεί η συχνότητα και ο όγκος της εισπνοής.
 Εικόνα 6. Απλή μάσκα.
Εικόνα 6. Απλή μάσκα.
Υλικά νοσηλείας: μάσκα απλή, παροχή οξυγόνου, σύστημα με ροόμετρο - υγραντήρα με αποστειρωμένο νερό, γάζες.
Εκτέλεση νοσηλείας:
- Ενημέρωση του αρρώστου για τη νοσηλεία που θα ακολουθήσει
- Επιβεβαίωση ότι το σύστημα παροχής οξυγόνου λειτουργεί κανονικά και ο υγραντήρας έχει την ανάλογη ποσότητα νερού
- Τοποθέτηση του ασθενούς στην κατάλληλη θέση (καθιστή ή ημικαθιστή)
- Πλύσιμο των χεριών
- Εφαρμογή του συνδετικού σωλήνα με την παροχή οξυγόνου
- Τοποθέτηση της μάσκας ώστε να καλύπτει το στόμα και τη μύτη του ασθενούς και
στερέωση του λάστιχου πίσω από τα αυτιά
- Εφαρμογή γάζας πίσω από τα αυτιά, σε περίπτωση που πιέζεται ο ασθενής
- Ρύθμιση της ροής οξυγόνου σύμφωνα με την ιατρική οδηγία
3. Μάσκες τραχειοστομίας
Είναι μικρότερες σε μέγεθος και έχουν διαφορετικό σχήμα, ώστε να προσαρμόζονται στην τραχειοστομία. Οι ιδιότητές τους είναι όμοιες με τις απλές μάσκες.
 Εικόνα 7. Μάσκα τραχειοστομίας.
Εικόνα 7. Μάσκα τραχειοστομίας.
4. Μάσκες επανεισπνοής
Μοιάζουν με τις απλές μάσκες, με τη διαφορά ότι μεταξύ της μάσκας και της πηγής μεσολαβεί ασκός. Το οξυγόνο γεμίζει τον ασκό και όταν ο ασθενής εισπνέει, παίρνει οξυγόνο από τον ασκό. Ο αέρας αυτός είναι πλούσιος σε οξυγόνο, αλλά περιέχει και λίγο διοξείδιο. Στην επόμενη εισπνοή, ο άρρωστος αναπνέει μαζί με το μίγμα οξυγόνου – αέρα και ελάχιστο ποσό διοξειδίου. Η μάσκα επανεισπνοής μπορεί να παρέχει οξυγόνο 80-90%. Μόνο μικρές ποσότητες αέρα εισέρχονται από τις πλαϊνές τρύπες. Η μέθοδος είναι κατάλληλη για βραχείας διάρκειας οξυγονοθεραπεία, όπου απαιτούνται μεγάλες ποσότητες οξυγόνου. Η μεταβολή του τύπου της αναπνοής δεν μεταβάλλει σημαντική την πυκνότητα του εισπνεόμενου οξυγόνου, παρά το γεγονός ότι είναι σύστημα χαμηλής πιέσεως.
Υλικά νοσηλείας: μάσκα επανεισπνοής, παροχή οξυγόνου, σύστημα με ροόμετρο - υγραντήρα με αποστειρωμένο νερό, γάζες.
Εκτέλεση νοσηλείας:
- Ενημέρωση του αρρώστου για τη νοσηλεία που θα ακολουθήσει
- Επιβεβαίωση ότι το σύστημα παροχής οξυγόνου λειτουργεί κανονικά και ο υγραντήρας έχει την ανάλογη ποσότητα νερού
- Τοποθέτηση του ασθενούς στην κατάλληλη θέση (καθιστή ή ημικαθιστή)
- Πλύσιμο των χεριών
- Εφαρμογή του συνδετικού σωλήνα με την παροχή οξυγόνου
- Τοποθέτηση της μάσκας ώστε να καλύπτει το στόμα και τη μύτη του ασθενούς και
στερέωση του λάστιχου πίσω από τα αυτιά
- Εφαρμογή γάζας πίσω από τα αυτιά, σε περίπτωση που πιέζεται ο ασθενής
- Ρύθμιση της ροής οξυγόνου σύμφωνα με την ιατρική οδηγία
5. Μάσκες μη επανεισπνοής
Οι διαφορές με την προηγούμενη είναι: α) η παρουσία βαλβίδας δεν επιτρέπει να επιστρέψει στον σάκο η εκπνοή του αρρώστου, β) η εκπνοή διαφεύγει από τις άλλες δύο βαλβίδες που βρίσκονται στα τοιχώματα της μάσκας. Οι συγκεκριμένες μάσκες, εάν εφαρμόσουν σφιχτά, παρέχουν εισπνοή 100% και χρησιμοποιούνται για βραχείας διάρκειας αγωγή. Σε άτομα με μειωμένο επίπεδο συνείδησης, η κακή λειτουργία των βαλβίδων μπορεί να προκαλέσει ασφυξία.
 Εικόνα 8. Μάσκα μη επανεισπνοής.
Εικόνα 8. Μάσκα μη επανεισπνοής.
Υλικά νοσηλείας: μάσκα μη επανεισπνοής, παροχή οξυγόνου, σύστημα με ροόμετρο-υγραντήρα με αποστειρωμένο νερό, γάζες.
Εκτέλεση νοσηλείας:
- Ενημέρωση του αρρώστου για τη νοσηλεία που θα ακολουθήσει
- Επιβεβαίωση ότι το σύστημα παροχής οξυγόνου λειτουργεί κανονικά και ο υγραντήρας έχει την ανάλογη ποσότητα νερού
- Τοποθέτηση του ασθενούς στην κατάλληλη θέση (καθιστή ή ημικαθιστή)
- Πλύσιμο των χεριών
- Εφαρμογή του συνδετικού σωλήνα με την παροχή οξυγόνου
- Τοποθέτηση της μάσκας ώστε να καλύπτει το στόμα και τη μύτη του ασθενούς και
στερέωση του λάστιχου πίσω από τα αυτιά
- Εφαρμογή γάζας πίσω από τα αυτιά, σε περίπτωση που πιέζεται ο ασθενής
- Ρύθμιση της ροής οξυγόνου σύμφωνα με την ιατρική οδηγία

Εικόνα 9. Μάσκα επανεισπνοής και μη επανεισπνοής.
Χρησιμοποιείται για να γίνεται τεχνητή αναπνοή και οξυγονοθεραπεία ταυτόχρονα. Αποτελείται από: α) μία σχετικά σκληρή προσωπίδα από καουτσούκ ή ανάλογο υλικό που εφαρμόζει στεγανά στη μύτη και το στόμα του ασθενούς, β) από δίδυμο βαλβίδων μίας διόδου με διαφράγματα που προσαρμόζονται στη γραμμή εισπνοής και τη γραμμή εκπνοής του συστήματος και γ) από ελαστικό ασκό που συνδέεται στη γραμμή εισπνοής. Το οξυγόνο παρέχεται κατευθείαν στη γραμμή εισπνοής ή μέσα στον ασκό. Όταν ο χειριστής συμπιέζει τον ασκό, ανοίγει η γραμμή εισπνοής και κλείνει η γραμμή εκπνοής. Το αντίθετο συμβαίνει όταν ο χειριστής δεν ασκεί πίεση στον ασκό. Οι περισσότεροι τύποι λειτουργούν με ροές οξυγόνου μέχρι 15 λίτρα/λεπτό και παρέχουν πυκνότητες 100%. Μπορούν να χρησιμοποιηθούν και χωρίς παροχή οξυγόνου. Μία βαλβίδα επιτρέπει στον ασκό που έχει μεγάλη ελαστικότητα να γεμίζει με ατμοσφαιρικό αέρα όταν δεν ασκείται πίεση. (11)
 Εικόνα 10. Ambu.
Εικόνα 10. Ambu.
β) Στα σταθερά συστήματα υψηλής ροής, η πυκνότητα του εισπνεόμενου οξυγόνου δεν εξαρτάται από καμία παράμετρο αναπνοής του αρρώστου. Μπορούν να παρέχουν όχι μόνο μεγάλες αλλά και μικρές πυκνότητες οξυγόνου και μάλιστα σταθερές. Η αρχή της μεθόδου είναι η χορήγηση του προκαθορισμένου μίγματος οξυγόνου με ροή μεγαλύτερη από τη μέγιστη εισπνευστική ροή του αρρώστου (άνω των 20 λίτρων/λεπτό).
1. Μάσκα Venturi
Αποτελείται από απλή μάσκα με δύο μεγάλες τρύπες στα τοιχώματά της. Το άκρο της μάσκας συνδέεται με σπειροειδή σωλήνα 15 εκατοστών. Στην άλλη άκρη του σωλήνα υπάρχει το σύστημα Venturi. Το οξυγόνο διοχετεύεται σε κεντρικό ακροφύσιο με πολύ στενό στόμιο. Γύρω από το ακροφύσιο υπάρχουν τρύπες που επιτρέπουν την εισρόφηση αέρα, καθώς η κεντρική στήλη του οξυγόνου ρέει μέσα από στενό στόμιο με μεγάλη ταχύτητα και δημιουργεί πλάγια αρνητική πίεση. Μέσα στη μάσκα διοχετεύεται το προϊόν της αναμίξεως. Η ταχύτητα και η ροή της στήλης οξυγόνου καθορίζουν τον βαθμό της αναμίξεως. Με ρύθμιση της ροής και με εναλλαγή των ακροφυσίων διαφόρων διαμέτρων εξασφαλίζονται συγκεκριμένες και σταθερές πυκνότητες εισπνεόμενου οξυγόνου από 24 – 60% (4Lpm: 24%, 28% O2 - 6Lpm: 31% O2 - 8Lpm: 35%, 40%, 50% ή 60% O2). Η μάσκα Venturi είναι ο πιο κατάλληλος τρόπος ελεγχόμενης οξυγονοθεραπείας. Η υψηλή ροή δεν επιτρέπει την ανάμιξη αέρα από τις πλάγιες τρύπες της μάσκας και επομένως δε χρειάζεται να είναι σφιχτά τοποθετημένη στο πρόσωπο.

 Εικόνα 11. Μάσκα Venturi.
Εικόνα 11. Μάσκα Venturi.
Υλικά νοσηλείας: μάσκα Venturi, παροχή οξυγόνου, σύστημα με ροόμετρο - υγραντήρα με αποστειρωμένο νερό, γάζες.
Εκτέλεση νοσηλείας:
- Ενημέρωση του αρρώστου για τη νοσηλεία που θα ακολουθήσει
- Επιβεβαίωση ότι το σύστημα παροχής οξυγόνου λειτουργεί κανονικά και ο υγραντήρας έχει την ανάλογη ποσότητα νερού
- Τοποθέτηση του ασθενούς στην κατάλληλη θέση (καθιστή ή ημικαθιστή)
- Πλύσιμο των χεριών
- Εφαρμογή του συνδετικού σωλήνα με την παροχή οξυγόνου
- Προσαρμογή του κατάλληλου ακροφύσιου
- Τοποθέτηση της μάσκας ώστε να καλύπτει το στόμα και τη μύτη του ασθενούς και
στερέωση του λάστιχου πίσω από τα αυτιά
- Εφαρμογή γάζας πίσω από τα αυτιά, σε περίπτωση που πιέζεται ο ασθενής
- Ρύθμιση της ροής οξυγόνου σύμφωνα με την ιατρική οδηγία
2. Κύκλωμα σχήματος Τ
Αποτελείται από τρίοδο σωλήνα σχήματος Τ, διαμέτρου όσης και ο τραχειοσωλήνας. Το ένα σκέλος προσαρμόζεται στον τραχειοσωλήνα ή στον τραχειόστομο. Το δεύτερο παρέχει υγροποιημένο οξυγόνο γνωστής πυκνότητας, ενώ από το τρίτο σκέλος εξέρχεται ο εκπνεόμενος αέρας. Αν η ροή οξυγόνου είναι μεγάλη, το κύκλωμα μετατρέπεται σε υψηλής ροής σύστημα κατάλληλο για ελεγχόμενη οξυγονοθεραπεία. Χρησιμοποιείται ευρύτατα ως μέθοδος αποδεσμεύσεως από τον αναπνευστήρα.
γ) Άλλα συστήματα χορήγησης σταθερής πυκνότητας οξυγόνου
Μεγάλες και σταθερές πυκνότητες οξυγόνου μπορούν να χορηγηθούν και με συστήματα σχετικά χαμηλής ροής όπως τα ακόλουθα:
1. Μηχανική αναπνοή
Στους αναπνευστήρες υπάρχει προκαθορισμένο μίγμα οξυγόνου και αέρα που μεταφέρεται στον άρρωστο. Το κύκλωμα είναι κλειστό και ο ασθενής δεν μπορεί παρά να το αναπνεύσει, ακόμη και εάν ο άρρωστος αναπνέει με δική του πρωτοβουλία (αυτόματα), όσο είναι συνδεδεμένος με τον αναπνευστήρα.
2. Συνεχής θετική πίεση αεραγωγών (CPAP)
Είναι μέθοδος υποστήριξης της αυτόματης αναπνοής. Στο συγκεκριμένο σύστημα εφαρμόζεται στο πρόσωπο ειδική μάσκα με τοιχώματα – αεροθαλάμους για αεροστεγή πρόσφυση. Στόχος είναι να διατηρείται θετική πίεση των αεραγωγών σε όλες τις φάσεις του αναπνευστικού κύκλου. Το οξυγόνο παρέχεται μέσα από υγραντήρα με μεγάλη ροή και προκαθορισμένη πυκνότητα με τη βοήθεια ενός συστήματος Venturi.
3. Τέντες και κοιτίδες οξυγόνου
Οι τέντες οξυγόνου χρησιμοποιούνται ιδιαίτερα στην Παιδιατρική και τη Νεογνολογία. Όταν λειτουργούν σωστά παρέχουν σχετικά σταθερή πυκνότητα οξυγόνου στον αέρα σε σταθερή θερμοκρασία. Είναι σχετικά πολύπλοκα και δαπανηρά συστήματα. (12)
ΒΙΒΛΙΟΓΡΑΦΙΑ
1. Αθανάτου Ελ., Κλινική Νοσηλευτική-Βασικές και Ειδικές Νοσηλείες, σελ. 371, Αθήνα, 2003. 2. Άγιος Αλ., Περιγραφική & Εφαρμοσμένη Ανατομική, Τόμος Β, σελ. 349, 363-365, Εκδόσεις University Studio Press, Θεσσαλονίκη, 1997.
3. J.G McGeown, Συνοπτική Φυσιολογία του Ανθρώπου, σελ. 102, 107-108, Εκδόσεις Πασχαλίδης, Αθήνα, 2000.
4. Αθανάτου Ελ., Κλινική Νοσηλευτική-Βασικές και Ειδικές Νοσηλείες, σελ. 371-372, Αθήνα, 2003.
5. Δεσπόπουλος Α., Silbernagl, Εγχειρίδιο Φυσιολογίας, σελ. 102, Εκδόσεις Λίτσας, Αθήνα, 1989.
6. Αθανάτου Ελ., Κλινική Νοσηλευτική-Βασικές και Ειδικές Νοσηλείες, σελ. 374-375, Αθήνα, 2003.
7. Ρούσος Χ., Εντατική θεραπεία, σελ. 100-101, Εκδόσεις Πασχαλίδης, Αθήνα, 2000.
8. Ρούσος Χ., Εντατική θεραπεία, σελ. 110, Εκδόσεις Πασχαλίδης, Αθήνα, 2000.
9. Αθανάτου Ελ., Κλινική Νοσηλευτική-Βασικές και Ειδικές Νοσηλείες, σελ. 375-376, Αθήνα, 2003.
10. Susan C. deWit, Βασικές αρχές και δεξιότητες της Νοσηλευτικής φροντίδας, σελ.577, USA, 2001.
11. Ρούσος Χ., Εντατική θεραπεία, σελ. 94-99, Εκδόσεις Πασχαλίδης, Αθήνα, 2000.
12. Ρούσος Χ., Εντατική θεραπεία, σελ. 99-100, Εκδόσεις Πασχαλίδης, Αθήνα, 2000.
Παρασκευή 19 Νοεμβρίου 2010
ΗΛΕΚΤΡΟΛΥΤΕΣ
ΝΑΤΡΙΟΥΡΗΣΗ ΑΝΤΙΝΑΤΡΙΟΥΡΗΣΗ
Αυξημένος εξωκυττάριος χώρος Οιδηματικές παθήσεις
Αυξημένη πρόσληψη Να+ Καρδιακή ανεπάρκεια
Πρωτοπαθής αλδοστερονισμός Χρόνια ηπατική βλάβη
Σύνδρομο απρόσφορης έκκρισης Νεφρωσικό σύνδρομο
ΑDΗ (SΙΑDΗ) Οξεία σπειραματονεφρίτιδα
Ιδιοπαθές Οίδημα
Ελαττωμένος εξωκυττάριος χώρος Μη Οιδηματικές καταστάσεις
Νόσος του Αddison Χαμηλή πρόσληψη Να+
Αλατοδιουρητικές νεφροπάθειες Διακοπή χορήγησης διουρητικών
Οξεία χορήγηση αλατοκορτικοστεροειδών
Μη νεφρικές απώλειες (γαστρεντερικές απώλειες ,ιδρώτες)
Παράγοντες που Ελέγχουν τη σωληναριακή Επαναρρόφηση του Να+
Αλδοστερόνη
Περισωληναριακές τριχοειδικές δυνάμεις: υδροστατική και κολλοειδωσμωτική πίεση
Μυελική ροή αίματος
Νατριουρητικά πεπτίδια
Δραστηριότητα του συμπαθητικού
Κλινικοεργαστηριακά ευρήματα σε έλλειμμα Να+ και Η2Ο
Δέρμα ξερό που αίρεται σε πτυχή
Βλεννογόνοι ξεροί, βολβοί εισέχουν
Σφαγίτιδες φλέβες κάτω
Συχνοσφυγμία, ΑΠ κάτω , ολιγουρία
Περιφερική καταπληξία
Ηt άνω , ουρία άνω , pΝα ;
Βασικές αρχές θεραπείας της υπονατριαιμίας
Χορήγηση ΝαCl Στέρηση Η2Ο
Πραγματικό έλλειμμα όγκου Οιδηματικές καταστάσεις
Επινεφριδική ανεπάρκεια Σύνδρομο απρόσφορης έκκρισης ADH
Χρήση διουρητικών Ψυχογενής πολυδιψία Νεφρική ανεπάρκεια
Αίτια υπερνατριαιμίας
Απώλεια Η2Ο Κατακράτηση νατρίου
Άδηλες απώλειες (ιδρώτες, εγκαύματα, Χορήγηση ενδοφλεβίως υπέρτονου διαλύ-
υπέρπνοια σε αναπνευστικές λοιμώξεις) ματος ΝαCl ή ΝaΗCO3
Νεφρικές απώλειες (νεφρογενής άποιος διαβήτης) Υπερκατανάλωση μαγειρικού άλατος
Υποθαλαμικές διαταραχές (άποιος διαβήτης
υποδιψία, ιδιοπαθής υπερνατριαιμία κλπ.)
Είσοδος Η2Ο στα κύτταρα (σπασμοί ή βαριά σωματική άσκηση)
Παράγοντες που επηρεάζουν την απέκκριση Κ+ σε φυσιολογικά άτομα
Διαιτητική πρόσληψη Κ+
Νάτριο
Αλατοκορτικοστεροειδή
Απέκκριση ανιόντων
Οξεοβασική ισορροπία
pΗ
Νεφρική απέκκριση ΝΗ3
Αίτια υποκαλιαιμίας
ΓΑΣΤΡΕΝΤΕΡΙΚΕΣ ΑΠΩΛΕΙΕΣ ΑΠΩΛΕΙΕΣ ΑΠΟ ΤΟ ΔΕΡΜΑ
Ανεπαρκής πρόσληψη (κακή θρέψη) (ιδρώτας)
Έμετοι-παροχέτευση υγρών στομάχου
Διάρροιες - Σύνδρομο δυσαπορρόφησης ΜΕΤΑΚΙΝΗΣΗ ΚΑΛΙΟΥ
καθαρτικά Αλκάλωση - Ταχεία διόρθωση οξέωσης
Ουρητηροσιγμοειδοστομία Χορήγηση ινσουλίνης και γλυκόζης
Θηλώδες αδένωμα του κόλου Χορήγηση φαρμάκων που, διεγείρουν τους β-υποδοχείς
ΝΕΦΡΙΚΕΣ ΑΠΩΛΕΙΕΣ (π.χ. σαλβουταμόλη)
Αυτοματες Περιοδική παράλυση
Αλατοδιουρητικές νεφροπάθειες (υποκαλιαιμική μορφή)
Υπερασβεστιαιμία Θεραπεία αναιμίας
Υπερωσμωτικές καταστάσεις Ψευδοϋποκαλιαιμία
(π.χ. σακχ. Διαβήτης) Τρομώδες παραλήρημα
Περίσσεια αλατοκορτικοστεροειδών
π.χ. πρωτοπαθής και δευτεροπαθής αλδοστερονισμός)
Ιατρογενείς
Διουρητικά (θειαζίδες, της αγκύλης του Ηenle)
Οσμωτική διούρηση
Κορτικοστεροειδή
Πενικιλλίνες (π.χ. καρβενικιλλίνη)
Διαταραχές της οξεοβασικής ισορροπίας και υποκαλιαιμία
ΜΕΤΑΒΟΛΙΚΗ ΟΞΕΩΣΗ ΜΕΤΑΒΟΛΙΚΗ ΑΛΚΑΛΩΣΗ
Απώλειες από το έντερο Διουρητικά
διάρροιες Έμετοι - παροχέτευση υγρών στομάχου
Καθαρτικά Περίσσεια αλατοκορτικοστεροειδών
Σωληναριακή οξέωση
Κετοξέωση
Νεφροπάθειες με απώλεια άλατος
Αίτια υπερκαλιαιμίας
Αυξημένη πρόσληψη Μειωμένη νεφρική απέκκριση
Ταχεία ενδοφλέβια έγχυση καλιούχων ορών Χρόνια νεφρική ανεπάρκεια
Ταχεία χορήγηση μεγάλης ποσότητας συντη- (παροξύνσεις - Τελικό στάδιο)
ρημενου αίματος ) Οξεία νεφρική ανεπάρκεια
(ολιγουρικό στάδιο)
Σωληναριακή οξέωση (τύπου 1)
Χρήση Διουρητικών που κατακρατούν Κ+
Ανακατανομή (σπειρονολακτόνη, αμιλορίδη)
Οξέωση
Έλλειψη ινσουλίνης - υπεργλυκαιμία
Καταβολισμός ιστών
Φάρμακα (μαζική δόση δακτυλίτιδας, Παθήσεις επινεφριδίων
αποκλεισμός β-υποδοχέων, Νόσος του Addison
καπτοπρίλη, σουκινυλοχολίνη, αργινίνη) Συγγενής επινεφριδική υπερπλασία
Υπέρμετρη σωματική άσκηση Υπορρενινικός
Υπερκαλιαιμική περιοδική παράλυση υποαλδοστερονισμός
Ηπαρίνη
Ψευδουπερκαλιαιμια
Θεραπεία υπερκαλιαιμίας
Ανταγωνισμός σε επίπεδο μεμβράνης
Ασβέστιο , Υπέρτονο άλας Να+
Εισαγωγή Κ+ στο κύτταρο
Γλυκόζη και ινσουλίνη ΝαΗCΟ3, Υπέρτονο άλας Να+
Απομάκρυνση Κ+
Διουρητικά , Ρητίνες ανταλλαγής Κ+, Περιτοναϊκές πλύσεις - τεχνητός νεφρός
Κυτταρικές λειτουργίες που εξαρτώνται από το pΗ
Λειτουργία της κυτταρικής μεμβράνης
Παθητική διαβατότητα ιόντων , Ενεργητική μεταφορά ιόντων, Λειτουργία ορμονικών υποδοχέων ;Σχήμα, κινητικότητα και διεγερσιμότητα του κυττάρου , Ενδο- και εξωκύττωση
Μιτοχονδριακές λειτουργίες
Αποθήκευση ενέργειας ,Παραγωγή ΑΤΡ, Αμμωνιογένεση, Άλλες ενζυμικές λειτουργίες
Κυτταροπλασματική λειτουργία
Γλ.υκόλυση ,Γλυκονεογένεση,Λειτουργία κυκλικών νουκλεοτιδίων, Λειτουργία ακτίνης και μυοσίνης ,Χημική συγγένεια της Ηb με το 02
Λειτουργία των άλλων οργανυλλίων
Αίτια μεταβολικής οξέωσης
Αδυναμία απέκκρισης φορτίου Η+
Μειωμένη παραγωγή ΝΗ3, Νεφρική ανεπάρκεια, Μειωμένη έκκριση Η+, Σωληναριακή οξέωση (τύπου 1, ΕΣΒ τάξης)
Αύξηση φορτίου Η+
Γαλακτική οξέωση, Κετοξέωση, Δηλητηριάσεις με σαλικυλικά μεθανόλη αιθυλενογλυκόλη παραλδεϋδη ΝΗ4Cl,Μαζική ραβδομυόλυση
Απώλεια ΗCΟ3-
Από το γαστρεντερικό σύστημα ,Διαρροϊκά σύνδρομα ,Ουρητηροσιγμοειδοστομία, Από τους νεφρούς , Σωληναριακή οξέωση (τύπου 2) Νεφρική ανεπάρκεια
Αίτια μεταβολικής αλκάλωσης
Απώλεια Η+
Γαστρικές απώλειες Νεφρικές απώλειες (Περίσσεια αλατοκορτικοστεροειδών Διουρητικά Ελαττωμένη πρόσληψη χλωριούχων Μεγάλες δόσεις πενικιλλινών Υπερασβεστιαιμία ) Μετακίνηση Η+ μέσα στο κύτταρο Υποκαλιαιμία
Κατακράτηση HCO3-
Mαζικές μεταγγίσεις αίματος Χορήγηση ΝαΗCΟ3 Σύνδρομο «γάλακτος-αλκάλεος»
Αλκάλωση από μείωση του ενδαγγειακού χώρου
(έλλειμμα ΝΑCl)
Χλωριούχα ούρων σε ασθενείς με μεταβολική αλκάλωση
<15mEq/L >20mEq/L
Έμετοι Περίσσεια αλατοκορτικοστεροειδών
Ρινογαστρικός καθετήρας Βαριά υποκαλιαιμία (pΚ<2mEq/L)
Διουρητικά (μετά από χρονικό διάστημα) Διουρητικά (στην αρχή)
Χαμηλή πρόσληψη C1- Φόρτωση με ΗC3-
Αίτια οξείας και χρόνιας αναπνευστικής οξέωσης
ΑΝΑΣΤΟΛΗ ΛΕΠΟΥΡΓΙΑΣ ΤΟΥ ΑΝΑΠΝΕΥΣΤΙΚΟΥ ΚΕΝΤΡΟΥ
Οξεία : οπιούχα, αναισθητικά, καρδιακή ανακοπή
Χρονια: υπερβολική παχυσαρκία (Ρickwick)
ΔΙΑΤΑΡΑΧΕΣ ΑΝΑΠΝΕΥΣΤΙΚΩΝ ΜΥΩΝ ΚΑΙ ΘΩΡΑΚΙΚΟΥ ΤΟΙΧΩΜΑΤΟΣ
Οξεία: βαριά μυασθένεια, υπέρμετρη χορήγηση αμινογλυκοσιδών, βαριά υποκαλιαιμία,
Χρόνια: μυϊκή αδυναμία (πολιομυελίτιδα, πολλαπλή σκλήρυνση), κυφοσκωλίωση, υπερβολική παχυσαρκία.
ΑΠΟΦΡΑΞΗ ΑΝΩΤΕΡΩΝ ΑΝΑΠΝΕΥΣΤΙΚΩΝ ΟΔΩΝ (Οξεία)
ΔΙΑΤΑΡΑΧΕΣ ΑΝΤΑΛΛΑΓΗΣ ΑΕΡΙΩΝ
Οξεία: παρόξυνση πνευμονικού νοσήματος, Οξύ πνευμονικό οίδημα, πνευμονία, βρογχικό άσθμα.
Χρόνια: χρόνια αποφρακτική πνευμονοπάθεια (χρονια βρογχίτιδα, πνευμονικό εμφύσημα)
Αίτια αναπνευστικής αλκάλωσης
ΥΠΟΞΑΙΜΙΑ
Πνευμονική πάθηση (π.χ. πνευμονία)
Καρδιακή ανεπάρκεια
Υπόταση
Αναιμία
Μεγάλο υψόμετρο
ΜΕΣΗ ΔΙΕΓΕΡΣΗ ΤΟΥ ΑΝΑΠΝΕΥΣΤΙΚΟΥ ΚΕΝΤΡΟΥ
Ψυχογενής ή εκούσια
Ηπατική ανεπάρκεια
Σηψαιμία με Gram αρνητικά μικρόβια
Δηλητηρίαση με σαλικυλικά
Κύηση και 2η φάση του κύκλου στη γυναίκα
Εγκεφαλικά αγγειακά επεισόδια (όγκοι της γέφυρας)
ΜΗΧΑΝΙΚΗ ΥΠΟΣΤΗΡΙΞΗ ΤΗΣ ΑΝΑΠΝΟΗΣ .
ΥΠΟΔΕΙΓΜΑΤΑ ΕΡΩΤΗΣΕΩΝ
Η δηλητηρίαση με Η2Ο:
Είναι σπάνια σε φυσιολογικά άτομα. Προκαλεί κυρίως νευρολογικά συμπτώματα
Η υπονατριαιμία:
Συνήθως προκαλεί μείωση της ΩΠ του πλάσματος. Μπορεί να οφείλεται σε δηλητηρίαση με Η2Ο
Κλινικοεργαστηριακά ευρήματα σε έλλειμμα Να+ και Η2Ο είναι
Συχνοσφυγμία, χαμηλή αρτηριακή πίεση. Ολιγουρία . Αύξηση του αιματοκρίτη
Υπονατριαιμία με ψηλό Να ούρων (>20 mEq/L) παρατηρείται σε :
Χορήγηση διουρητικών φαρμάκων .Ανεπάρκεια του φλοιού των επινεφριδίων
Αίτια υπερκαλιαιμίας:
Νόσος του Αddison. Χορήγηση μεγάλων δόσεων σπιρονολακτόνης (ανταγωνιστής αλδοστερόνης).Μεταβολική οξέωση
Άμεσης προτεραιότητας Ενέργεια για τη θεραπευτική αντιμετώπιση της υπερκαλιαιμίας (π.χ. 6,6 mEq/L) :
Αξιολόγηση της οξεοβασικής ισορροπίας του αρρώστου. Ηλεκτροκαρδιογράφημα και επανάληψη της εξέτασης του αίματος .Χορήγηση γλυκονικού ασβεστίου ενδοφλεβίως
Αίτια μεταβολικής οξέωσης είναι:
Διαβητική κετοξέωση. Μαζική ραβδομυόλυση .Δηλητηρίαση με σαλικυλικά σε πρώτη φάση.
Μεταβολική οξέωση με φυσιολογικό χάσμα ανιόντων μπορεί να οφείλεται σε:
Νεφρική σωληναριακή οξέωση (τύπου 1). Ουρητηροσιγμοειδοστομία
Αυξημένο χάσμα ανιόντων στο πλάσμα παρατηρείται σε:
Επίμονο διαρροϊκό σύνδρομο. Διαβητική κετοξέωση. Γαλακτική οξέωση. Νεφρική ανεπάρκεια.
Αίτια μεταβολικής αλκάλωσης είναι:
Συνεχής αναρρόφηση του γαστρικού υγρού. Πρωτοπαθής αλδοστερονισμός . Μεγάλες δόσεις καρβενικιλλίνης (ΡΥΟΡΕΝ) ενδοφλεβίως
Τετάρτη 17 Νοεμβρίου 2010
Θεραπεία Οξείας Φάσης Αγγειακών Εγκεφαλικών Επεισοδίων
Θεραπεία Οξείας Φάσης Αγγειακών Εγκεφαλικών Επεισοδίων
Κων/νος Βέμμος, Παθολόγος, Διευθυντής ΕΣΥ
Υπεύθυνος Μονάδας Οξέων Αγγειακών Εγκεφαλικών Επεισοδίων,
Θεραπευτική Κλινική Πανεπιστημίου Αθηνών,
Νοσοκομείο “Αλεξάνδρα”
1. ΕΙΣΑΓΩΓΗ
Αγγειακό Εγκεφαλικό Επεισόδιο (AEE) είναι μια οξεία νευρολογική δυσλειτουργία αγγειακής αιτιολογίας, με αιφνίδια η ταχεία εμφάνιση συμπτωμάτων και σημείων, που παραμένει πάνω από 24 ώρες. Παροδικό ισχαιμικό ΑΕΕ είναι ένα σύντομο επεισόδιο νευρολογικής δυσλειτουργίας προκαλούμενο από εστιακή εγκεφαλική ή αμφιβληστροειδική ισχαιμία, με κλινικά συμπτώματα διαρκείας <1 ώρας που αποδεδειγμένα δεν οφείλονται σε οξύ εγκεφαλικό έμφρακτο (συνήθως 2-15 min).1
Tα AEE, όμως, είναι μια ετερογενής ομάδα νευρολογικών συνδρόμων διαφόρου αιτιολογίας, διαφόρου παθοφυσιολογικού μηχανισμού και συνεπώς διαφόρου θεραπευτικής προσέγγισης.2 H σύγχρονη ταξινόμηση των ΑΕΕ, στηρίζεται στο αίτιο και το μηχανισμό δημιουργίας τους. Οι κυριότερες κατηγορίες είναι:
α) ισχαιμικά ΑΕΕ με τις εξής υποομάδες: αθηρωσκληρωτική νόσος μεγάλων αγγείων με εμβολικό ή χαμηλής ροής μηχανισμό, νόσος μικρών διατιτραινόντων αρτηριών (lacunes), καρδιοεμβολικό έμφρακτο, έμφρακτο αναπόδεικτης αιτιολογίας (cryptogenic stroke), συστηματικoί αιμοδυναμικοί λόγοι και σπάνια αίτια
β) αιμορραγικά ΑΕΕ: ενδοεγκεφαλική αιμορραγία και υπαραχνοειδής αιμορραγία.
Η αναγνώριση της κατηγορίας που ανήκει το ΑΕΕ έχει σημασία για την άμεση αγωγή και την αντιμετώπιση των δευτερογενών υποτροπών, όπως περιγράφεται στις επόμενες παραγράφους.
2. ΠΡΟ-ΝΟΣΟΚΟΜΕΙΑΚΗ ΦΑΣΗ
Υπάρχει ανάγκη έγκαιρης αναγνώρισης των συμπτωμάτων και σημείων που χαρακτηρίζουν πρώιμα ένα οξύ ΑΕΕ. Πολλοί ασθενείς και οι συγγενείς τους δεν αναγνωρίζουν τα συμπτώματα του ΑΕΕ και δεν συνειδητοποιούν ότι η αναζήτηση ιατρικής βοήθειας και θεραπείας είναι επείγουσα. Επικοινωνία αρχικά με το οικογενειακό γιατρό μπορεί να προκαλέσει καθυστέρηση στη μεταφορά του ασθενή στο νοσοκομείο και να εμποδίσει την πρώιμη έναρξη επαρκούς θεραπεία. Σήμερα συστήνεται άμεση μεταφορά των ασθενών σε νοσοκομείο που να διαθέτει μονάδα οξέων ΑΕΕ ή σε νοσοκομείο που παρέχει οργανωμένη φροντίδα για ασθενείς με οξύ ΑΕΕ αν δεν υπάρχει διαθέσιμη μονάδα ΑΕΕ.3-5 Με την υποψία συμπτωμάτων ΑΕΕ, οι ασθενείς ή τα κοντινά τους πρόσωπα θα πρέπει να καλούν το ΕΚΑΒ ή άλλο παρόμοιο κέντρο άμεσης βοήθειας. Ασθενείς με υπαραχνοειδή αιμορραγία θα πρέπει να παραπέμπονται επειγόντως σε κέντρο που διαθέτει νευροχειρουργικό τμήμα με δυνατότητα νευροακτινολογικής παρέμβασης και νευροχειρουργική μονάδα εντατικής θεραπείας.
3. ΟΞΕΙΑ ΝΟΣΟΚΟΜΕΙΑΚΗ ΦΑΣΗ
3.1 Τμήμα επειγόντων περιστατικών
Η σωστή αντιμετώπιση ενός οξέος ΑΕΕ στηρίζεται στην άμεση εκτίμηση και καλύτερη διαγνωστική προσπέλαση. Ο ασθενής με οξύ ΑΕΕ, ακόμη και αυτός με ηπιότερα συμπτώματα, πρέπει να θεωρείται ως επείγον περιστατικό. Είναι απαραίτητο να αλλάξει η παθητική στάση της αντιμετώπισης των ασθενών με ΑΕΕ στα επείγοντα, θα πρέπει να δίνεται προτεραιότητα όπως αυτό συμβαίνει σήμερα σε ασθενείς με κρανιοεγκεφαλική κάκωση ή οξύ έμφραγμα μυοκαρδίου. Οι ασθενείς δεν πρέπει να καθυστερούν στα επείγοντα αλλά να διεκπεραιώνονται το ταχύτερο δυνατόν. H επείγουσα ιατρική εξέταση πρέπει να περιλαμβάνει καρδιαγγειακή, πνευμονολογική και νευρολογική εξέταση. Οι πλέον απαραίτητες εξετάσεις κατά την εισαγωγή είναι: αξονική τομογραφία εγκεφάλου (CT) χωρίς σκιαγραφικό, ηλεκτροκαρδιογράφημα και μερικές φορές ακτινογραφία θώρακος (Πίνακας 1).5 Για την σωστή αντιμετώπιση του οξέος ΑΕΕ ή πλέον απαραίτητη και πρώτη εξέταση είναι η CT εγκεφάλου που διακρίνει την αιμορραγία σχεδόν κατά 100% και πρέπει να γίνεται από τα εξωτερικά ιατρεία του νοσοκομείου. Αρνητική CT εγκεφάλου τις πρώτες ώρες σημαίνει κατά κανόνα έμφρακτο και είναι σκόπιμο να επαναλαμβάνεται 3-5 ημέρες αργότερα.5-8
Πίνακας 1. Επείγουσες διαγνωστικές εξετάσεις σε οξύ Αγγειακό Εγκεφαλικό Επεισόδιο51. Αξονική Τομογραφία Εγκεφάλου
2. Ηλεκτροκαρδιογράφημα και ακτινογραφία θώρακος
3. Αιματολογικές
Γενική αίματος
INR, aPTT
Ηλεκτρολύτες ορού, σάκχαρο, ουρία, κρεατινίνη
CRP, ΤΚΕ
4. Αέρια αίματος, κορεσμός O2
5. Υπερηχογραφηκός έλεγχος αγγείων τραχήλου
6. Οσφυονωτιαία παρακέντηση (επί υποψίας υπαραχνοειδούς αιμορραγίας και εάν το CT είναι αρνητικό
7. Μαγνητική τομογραφία εγκεφάλου (MRI) σε συνδυασμό με Μαγνητική αγγειογραφία (MRA) ή Αξονική αγγειoγραφία (CTA)
8. Συνδυασμός “diffusion MRI” και “perfusion MRI”
9. Διαθωρακικό ή διαοισοφαγικό υπερηχογράφημα καρδιάς
10. Ηλεκτροεγκεφαλογράφημα
Τα 5, 6, 7, 8, 9 μόνο σε ειδικές περιπτώσεις
3.2 Εισαγωγή στο νοσοκομείο
3.2.1 Ειδικές μονάδες οξέων Αγγειακών Εγκεφαλικών Επεισοδίων
Η θεραπευτική αγωγή των ΑΕΕ σε ειδικές μονάδες αυξημένης φροντίδας (less intensive care units) έχει αποδειχθεί ότι μειώνει τη θνητότητα κατά 28% περίπου καθώς και την αναπηρία των επιζώντων ασθενών.6 Οι μονάδες οξέων ΑΕΕ παρέχουν συντονισμένη πολυδιάστατη φροντίδα από ιατρικό, νοσηλευτικό και λοιπό προσωπικό εξειδικευμένο στη φροντίδα ασθενών με ΑΕΕ. Η ανάπτυξη και λειτουργία μιας τέτοιας μονάδας στη Θεραπευτική Κλινική του Πανεπιστημίου Αθηνών από το 1992 μέχρι σήμερα μείωσε τη θνητότητα κατά 33% σε σύγκριση με τη νοσηλεία σε γενικούς θαλάμους.7 Η παρακολούθηση των ζωτικών παραμέτρων τις πρώτες 24 ώρες ενός οξέος AEE θα πρέπει να γίνεται με συνεχή ηλεκτροκαρδιογραφική παρακολούθηση, μέτρηση κορεσμού O2, αρτηριακής πίεσης και θερμοκρασίας ανά 2ωρο και σε ειδικές περιπτώσεις μέτρησης ενδοκρανιακής πίεσης. Τα τυπικά συστατικά της αντιμετώπισης ασθενών με ΑΕΕ στις μονάδες οξέων ΑΕΕ είναι τα ακόλουθα:8,9 α) ιατρική εκτίμηση και διάγνωση (συμπεριλαμβανομένου απεικονιστικού ελέγχου με αξονική τομογραφία), εκτίμηση των αναγκών για νοσηλευτική φροντίδα και θεραπεία στην οξεία φάση, β) αρχές αντιμετώπισης των ασθενών στην οξεία φάση: γρήγορη κινητοποίηση, πρόληψη των επιπλοκών, αντιμετώπιση της υποξίας, της υπεργλυκαιμίας, του πυρετού και της αφυδάτωσης και γ) αρχές συνεχιζόμενης αποκατάστασης (συντονισμένη πολυδιάστατη ομάδα φροντίδας, πρώιμη εκτίμηση των αναγκών των ασθενών μετά την έξοδο από τη μονάδα).
4.1 Θεραπεία των οξέων επιπλοκών.
4.1.1 Συστηματικές επιπλοκές. Συχνότερες επιπλοκές ή συνυπάρχουσες νοσηρές καταστάσεις είναι:
Υποξία, ειδικά εάν το επίπεδο συνείδησης είναι μειωμένο. Tα συνηθέστερα αίτιά της είναι αποκλεισμός των αεροφόρων οδών, εισρόφηση, πνευμονία και ατελεκτασία. Η συστηματική χορήγηση οξυγόνου δεν έχει εκτιμηθεί σε κλινικές μελέτες και η χορήγησή του γενικά σε όλους τους ασθενείς δεν είναι απαραίτητη. Διασωλήνωση και μηχανική υποστήριξη της αναπνοής χρειάζεται για PO2<50 mmHg, PCO2>50 mmHg ή αναπνοές>30/min.3 Είναι απαραίτητο όμως να εκτιμάται η γενική κατάσταση του ασθενή, οι συνυπάρχουσες απειλητικές για τη ζωή νόσοι, το προσδόκιμο επιβίωσης και συζήτηση με την οικογένεια του ασθενούς για το τι θα προτιμούσαν να γίνει.
Η αρτηριακή υπέρταση είναι σύνηθες φαινόμενο κατά την οξεία φάση των AEE. Η σχέση ΑΠ και έκβασης των ασθενών φαίνεται ότι ακολουθεί μια καμπύλη “U”, συσχετίζεται δηλαδή με κακή έκβαση τόσο ή χαμηλή πίεση τόσο και η πολύ αυξημένη.10,11 Mπορεί να είναι αποτέλεσμα του stress από τη νόσο, πόνο, ναυτία, διέγερση, γεμάτη ουροδόχο κύστη, προυπάρχουσα υπέρταση ή αύξηση της ενδοκρανιακής πίεσης. Aντιμετώπιση των ως άνω παραγόντων συνεισφέρει στην επάνοδο της αρτηριακής πίεσης στο φυσιολογικό. Πολλοί ασθενείς με αυξημένη αρτηριακή πίεση κατά τις πρώτες ημέρες επανέρχονται στο φυσιολογικό μετά τη πρώτη εβδομάδα χωρίς θεραπεία. Aνθυπερτασική αγωγή στην οξεία φάση μπορεί να μειώσει τη προσφορά αίματος στην πάσχουσα περιοχή και επιδείνωση των νευρολογικών σημείων. Συνυπάρχον έμφραγμα μυοκαρδίου, επιδεινούμενη νεφρική ανεπάρκεια, επαπειλούμενο πνευμονικό οίδημα και διαχωριστικό ανεύρυσμα της αορτής χρειάζονται οπωσδήποτε μείωση της αρτηριακής πίεσης.4,5 Μέχρι τώρα δεν υπάρχουν τυχαιοποιημένες μελέτες αντιμετώπισης της ΑΠ στην οξεία φάση των ΑΕΕ. Yπάρχει γενική συμφωνία στα ισχαιμικά ΑΕΕ να χορηγούνται παρεντερικώς φάρμακα εάν η μέση αρτηριακή πίεση είναι >130 mmHg, ή η συστολική >220mmHg (Πίνακας 3).4,5 Αποφεύγεται η απότομη μείωση της ΑΠ. Επιθυμητή η μείωση της αρχικής ΑΠ όπου χρειάζεται μέχρι 10-15% της αρχικής. Συνιστώμενα φάρμακα λαβεταλόλη ή εναλαπρίλη. Oι περισσότεροι ασθενείς μπορούν να πάρουν από το στόμα καπτοπρίλη ή νικαρδιπίνη. Η υπογλώσσια χορήγηση νιφεδιπίνης θα πρέπει να αποφεύγεται διότι μπορεί να προκαλέσει απότομη μείωση της πίεσης με δυσμενή αποτελέσματα. Για την ρύθμιση της αρτηριακής πίεσης στην ενδοεγκεφαλική αιμορραγία συνιστάται η ίδια θεραπεία για τιμές συστολικής ΑΠ >180 mmHg ή διαστολικής ΑΠ >110 mmHg. Στην υπαραχνοειδή αιμορραγία χορήγηση ανθυπερτασικών εάν συστολική ΑΠ >160-170 mmHg.
Πίνακας 3. Θεραπεία επιπλοκών-υπέρταση σε ισχαιμικό ΑΕΕ4,5 1. Ασθενείς που δεν θα πάρουν θρομβόλυση
Α. Εάν ΣΑΠ ≤220 ή ΔΑΠ ≤120 mmHg (2 μετρήσεις σε διάστημα 5 min)
Μη θεραπεία
Αντιμετώπιση: πόνου, κατακράτησης ούρων, κεφαλαλγία, διέγερση, κλπ
Αντιμετώπιση επιπλοκών: υπογλυκαιμίας, υποξίας, εγκεφαλικού οιδήματος
Θεραπεία μόνον σε συνυπάρχον οξύ έμφραγμα, οξύ πνευμονικό οίδημα, διαχωριστικό ανεύρυσμα
Β. Εάν ΣΑΠ ≥220 ή ΔΑΠ=121-140 ή ΜΑΠ >130 mmHg (ανά 20 min)
IV λαβεταλόλη 10 mg σε 1-3 min, ή νικαρδιπίνη
IV εναλαπρίλη 1.25 mg σε 5 min, ή PO 10-20 mg
ΙΜ κλονιδίνη 0.125 mg ή και IV σε αραίωση
ΙV νιτρογλυκερίνη 5 mg ή nitropaste διαδερμικά
IV εσμολόλη
Γ. Εάν ΔΑΠ > 140 mm Hg (2 μετρήσεις σε διάστημα 5 min)
IV νιτροπρωσσικό νάτριο 0.5 mg/Kg/min
2. Ασθενείς που θα πάρουν θρομβολυτική αγωγή
Εάν ΣΑΠ > 185 mm Hg ή ΔΑΠ > 110 mm Hg
Άμεση έναρξη αγωγής
ΣΑΠ: συστολική ΑΠ, ΔΑΠ: διαστολική ΑΠ, ΜΑΠ: μέση ΑΠ
Ο πυρετός είναι σύνηθες φαινόμενο στην οξεία φάση των ΑΕΕ και έχει αποδειχθεί ότι η υπερπυρεξία αυξάνει το μέγεθος του εμφράκτου. Πυρετός οιασδήποτε αιτιολογίας πρέπει να αντιμετωπίζεται με χορήγηση αντιπυρετικών (παρακεταμόλη 4-6 gr/24ωρο). Aναγκαία διερεύνηση για την αιτία του πυρετού και χορήγηση αντιβιοτικών όταν απαιτείται.5
Λοιμώξεις.
Η πνευμονία από εισρόφηση είναι από τις συχνότερες επιπλοκές των οξέων ΑΕΕ και η πρώτη αιτία θνητότητας μετά την 1η εβδομάδα. Εισρόφηση ανευρίσκεται σε περισσότερους από τους μισούς ασθενείς τις πρώτες ημέρες. Αποφυγή σίτισης το πρώτο 24ωρο και εκτίμηση της κατάποσης από γιατρό ή εκπαιδευμένη νοσηλεύτρια είναι απαραίτητο. Δίνεται στον ασθενή σε θέση καθιστή να καταπιεί νερό, απλό αλλά πολύ χρήσιμο τεστ.5 Σε αδυναμία του ασθενούς να καταπιεί μπορεί να χρησιμοποιεί ρινογαστρικός σωλήνας για σίτιση. Πρέπει να τονισθεί όμως ότι η χρήση του δεν προφυλάσσει από το κίνδυνο εισροφήσεων. Σε ασθενείς με βαρύ νευρολογικό έλλειμμα μετά από εκτίμηση του προσδόκιμου επιβίωσης και δυνατότητας αποκατάστασης η διενέργειας διαδερμικής γαστροστομίας είναι μια εναλλακτική λύση. Η χορήγηση αντιβιοτικών και φυσιοθεραπεία της αναπνοής είναι απαραίτητη στις περιπτώσεις αυτές.
Οι ουρολοιμώξεις είναι επίσης συχνή επιπλοκή και οφείλεται κυρίως στη χρήση ουροκαθετήρων. Συστήνεται χρήση καθετήρων μόνο σε περιπτώσεις επίσχεσης. Γενική ούρων και καλλιέργειες αίματος και ούρων είναι απαραίτητες πριν τη χορήγηση οιασδήποτε αντιβιοτικής αγωγής.5
Yπεργλυκαιμία. Η αύξηση της γλυκόζης αίματος κατά την είσοδο στο νοσοκομείο αποτελεί συχνό φαινόμενο και μπορεί να συνοδεύεται με κακή έκβαση.12 Παρουσιάζεται σε γνωστό ή άγνωστο σακχαρώδη διαβήτη ή ακόμα και σε μη διαβητικούς ασθενείς (stress hyperglycemia) . Υψηλά επίπεδα γλυκόζης είναι επιβλαβή στο αγγειακό εγκεφαλικό επεισόδιο, όχι μόνο στους διαβητικούς ασθενείς, των οποίων η διαταραχή στο μεταβολισμό χειροτερεύει στην οξεία φάση του επεισοδίου, αλλά και στους μη διαβητικούς. Ωστόσο, η χορήγηση ινσουλίνης ίσως κριθεί απαραίτητη. Γλυκόζης αίματος της τάξεως 10 mmol/l ή ψηλότερη δικαιολογεί άμεση τιτλοποίηση και χορήγηση ινσουλίνης.3-5 Η υπογλυκαιμία σπάνια μιμείται οξύ ισχαιμικό έμφρακτο και θα πρέπει να αντιμετωπίζεται με ενδοφλέβια δεξτρόζη bolus ή έγχυση 10-20% γλυκόζης διαμέσου κεντρικής φλεβικής γραμμής.
Υγρά και ηλεκτρολύτες. Ασθενείς με ΑΕΕ πρέπει να έχουν καλή ισορροπία υγρών και ηλεκτρολυτών ώστε να αποφεύγεται τη μείωση του όγκου πλάσματος, η οποία μπορεί να επηρεάσει την εγκεφαλική παροχή και τη νεφρική λειτουργία. Η αφυδάτωση στην είσοδο είναι συχνή και μπορεί να σχετίζεται με άσχημη έκβαση. Γενικά όλοι οι ασθενείς με οξύ ΑΕΕ χρειάζονται ενδοφλέβια χορήγηση υγρών σύμφωνα με το βαθμό αφυδάτωσης. Συνήθως χορηγείται διάλυμα NaCl 0.9% ή Ringers μέχρι 1500 cc/24ωρο.5 Ωστόσο, η υπερβολική αντικατάσταση όγκου μπορεί να οδηγήσει σε καρδιακή ανεπάρκεια και πνευμονικό οίδημα. Ελαφρά αρνητικό ισοζύγιο υγρών συστήνεται επί παρουσίας εγκεφαλικού οιδήματος. Υποτονικά διαλύματα (NaCl 0.45% ή γλυκόζης 5%) αντενδείκνυνται εξαιτίας του κινδύνου αύξησης του εγκεφαλικού οιδήματος. Σοβαρές ηλεκτρολυτικές διαταραχές είναι ασυνήθιστες σε ασθενείς με ισχαιμικό αγγειακό εγκεφαλικό. Οι ηλεκτρολύτες θα πρέπει να ελέγχονται καθημερινά και να αντικαθίστανται σύμφωνα με τις ανάγκες. Η περιφερική φλεβική γραμμή είναι συνήθως κατάλληλη για αρχική χορήγηση υγρών και λήψη αίματος, ενώ κεντρικός φλεβικός καθετηριασμός απαιτείται σε περίπτωση έγχυσης μεγαλύτερου όγκου υγρών ή υπεροσμωτικών διαλυμάτων.
Aρρυθμίες και ισχαιμία του μυοκαρδίου. Καρδιακές επιπλοκές είναι συχνές κατά την οξεία φάση των ΑΕΕ και εμφανίζονται συχνότερα στα αιμορραγικά ΑΕΕ ή σε ασθενείς με προυπάρχουσα καρδιακή νόσο. Η συνηθέστερη αρρυθμία είναι η κολπική μαρμαρυγή που είναι και από τα κυριότερα αίτια καρδιοεμβολικού ΑΕΕ. Συχνά ανακαλύπτεται μετά από ένα ΑΕΕ για πρώτη φορά. Ασθενείς με παροξυσμική κολπική μαρμαρυγή στην είσοδο στο νοσοκομείο μπορεί να έχουν φλεβοκομβικό ρυθμό. Απαραίτητη θεωρείται η συνεχής ηλεκτροκαρδιογραφική παρακολούθηση του ασθενή ιδίως τις πρώτες 48 ώρες. Κοιλιακές έκτακτες συστολές, ή ριπές κοιλιακών μπορεί να είναι πρόδρομοι κοιλιακής μαρμαρυγής. Σε μικρό ποσοστό των ασθενών παρατηρούνται ισχαιμικές αλλοιώσεις στο ηλεκτροκαρδιογράφημα που θα πρέπει να λαμβάνονται σοβαρά υπόψιν και να αντιμετωπίζονται ανάλογα.
Φλεβοθρόμβωση και πνευμονική εμβολή.
Η εν τω βάθει φλεβική θρόμβωση στα κάτω άκρα και κυρίως στα ημίπληκτα απαντάται σε σημαντικό ποσοστό των ασθενών. Ο κίνδυνος συνεπώς πνευμονικής εμβολής και θανάτου είναι προφανής. Συστήνεται η έγκαιρη έναρξη παθητικής φυσιοθεραπείας από το πρώτο 24ωρο και ή χορήγηση υποδορίως χαμηλού μοριακού βάρους ηπαρινών σε δόσης πρόληψης φλεβοθρόμβωσης.3-5, 13
4.1.2 Νευρολογικές επιπλοκές.
Oι σπουδαιότερες νευρολογικές επιπλοκές στη οξεία φάση είναι επιληψία και εγκεφαλικό οίδημα.
Eπιληπτικές κρίσεις συμβαίνουν σε λιγότερο από 3-4% τις πρώτες 2 εβδομάδες μετά από ΑΕΕ. Αντιμετωπίζονται με χορήγηση καρβαμαζεπίνης ή φαινυλυδαντοίνης. Σε περίπτωση status epilipticus 1-2 mg IV λοραζεπάμης είναι συνήθως αποτελεσματικά. Προληπτική χορήγηση αντιεπιληπτικών δεν συνιστάται.
Tο εγκεφαλικό οίδημα και αύξηση της ενδοκράνιας πίεσης είναι η κυριότερη αιτία θανάτου τη 1η εβδομάδα ενός οξέος AEE.14 Συνήθως ακολουθεί απόφραξη ενός μείζονος αγγειακού στελέχους ή ενδοπαρεγχυματικής αιμορραγίας. Αρχίζει το πρώτο 48ωρο και φθάνει στο μέγιστο μεταξύ 3ης-5ης ημέρας προκαλώντας επιδείνωση της νευρολογικής εικόνας και μείωση του επιπέδου συνείδησης. Συνιστάται περιορισμός των ενδοφλέβιων υγρών (Ringers ή Normal saline μέχρι 1500cc/24ωρο). Έχει σίγουρα αποδειχθεί ότι τα κορτικοστεροειδή δεν ωφελούν στην μείωση του εγκεφαλικού οιδήματος, ενώ αντιθέτως μπορεί και να βλάψουν (λοιμώξεις, υπεργλυκαιμία).15 Aνύψωση της κεφαλής κατά 20-30 μοίρες βοηθάει. Τεχνητός υπεραερισμός μετά από διασωλήνωση (με σκοπό pCO2 <35-30mmHg), ή χορήγηση ανά 6ωρο 100cc μαννιτόλης 20% σε IV έγχυση 20 min μπορεί να ελαττώσει αρκετά την ενδοκρανιακή πίεση. Mεγάλα παρεγκεφαλιδικά έμφρακτα ενδεχομένως χρειάζονται νευροχειρουργική επέμβαση. Κρανιεκτομή και αποσυμπίεση δοκιμάζεται τελευταίως με επιτυχία σε έμφρακτα του κροταφοβρεγματικού λοβού.3-5 Σε ασθενείς με έμφρακτο της μέσης εγκεφαλικής αρτηρίας που παρουσιάζουν πρώιμα σημεία εγκεφαλικού οιδήματος και εφόσον είναι νεότεροι των 60 ετών συνιστάται ευρεία κρανιοτομή και αποσυμπίεση κατά τις πρώτες 48 ώρες.16
5. ΥΠΕΡΟΞΕΙΑ ΘΕΡΑΠΕΥΤΙΚΗ ΑΓΩΓΗ ΕΓΚΕΦΑΛΙΚΟΥ ΕΜΦΡΑΚΤΟΥ (πρώτες ώρες)
5.1 Θρομβολυτική θεραπεία.
Η χορήγηση IV 0.9 mg/Kg βάρους σώματος ενεργοποιητή του πλασμινογόνου (rt-PA) εντός των πρώτων 3 ωρών από της έναρξης των συμπτωμάτων βελτιώνει την έκβαση 3 μήνες μετά, τουλάχιστον κατά 30%.17 Το 10% του φαρμάκου δίδεται αμέσως και το υπόλοιπο εντός μιας ώρας. Λόγω του μεγάλου ποσοστού ενδοεγκεφαλικών αιμορραγιών ( μέχρι και 6%) η θεραπεία αυτή θα πρέπει να γίνεται σε εξειδικευμένα μόνο κέντρα που μπορούν να παρακολουθούν συνεχώς τον ασθενή και να έχουν εμπειρία εκτίμησης πρώιμων σημείων ισχαιμίας στην αξονική τομογραφία εγκεφάλου.
Πίνακας 4. Οδηγίες για θρομβόλυση σε οξύ ισχαιμικό ΑΕΕ σήμερα 4,5
•0 Χορήγηση IV rt-PA (actilyse) 0.9mg/Kg
•1 Το 10% της δόσης δίδεται bolus και το υπόλοιπο σε 60min
•2 Η χορήγηση του φαρμάκου γίνεται <3h
•3 Καμιά αντιθρομβωτική αγωγή το 1ο 24ωρο
•4 ΙV στρεπτοκινάση δεν συνιστάται
•5 Αρτηριακή πίεση μικρότερη από 180/110 mmHg
•6 Ανάγκη προσεκτικής εκτίμησης του CT scan από ειδικούς
•7 Κριτήρια αποκλεισμού ασθενών του NINDS
•8 Νοσηλεία σε ΜΕΘ ή Μονάδα οξέων ΑΕΕ
•9 Δυνατότητα αντιμετώπισης αιμορραγιών
Η κυριότερη σοβαρή επιπλοκή είναι η συμπτωματική εγκεφαλική αιμορραγία που συμβαίνει σε ποσοστό μέχρι και 6%. Μεταναλύσεις των τελευταίων ετών καθώς και μία πρόσφατη τυχαιοποιημένη μελέτη, δείχνουν όφελος στη χρήση rt-PA μέχρι και 4.5 ώρες από την έναρξη των συμπτωμάτων.18,19 Κυριότερες αντενδείξεις: ταχέως βελτιούμενη νευρολογική εικόνα ή σημεία μικρού εμφράκτου, προηγούμενη χρήση κουμαρινικών αντιπηκτικών (INR >1.7) ή ηπαρίνης, αιμοπετάλια <100 000/mm3, ιστορικό ΑΕΕ στους τελευταίους 3 μήνες, χειρουργική επέμβαση τις προηγούμενες 14 ημέρες, συστολική αρτηριακή πίεση προ της χορήγησης >185 mmHg ή διαστολικής αρτηριακής πίεσης >110 mmHg, πρώιμα ακτινολογικά σημεία μεγάλου εμφράκτου στην αξονική τομογραφία εγκεφάλου (π.χ., οίδημα, εξάλειψη των ελίκων), επιληπτικές κρίσεις, κλπ. Τελευταία δεδομένα μας δείχνουν όφελος και για το χρονικό διάστημα 3 έως και 4.30 ώρες μετά την έναρξη των συμπτωμάτων. Τα κριτήρια επιλογής είναι τα ίδια όπως και για το διάστημα 0-3 ώρες με επιπλέον κριτήρια αποκλεισμού: ασθενείς >80 ετών, ασθενείς που λάμβαναν αντιπηκτικά ανεξαρτήτως του INR, ασθενείς με NIHSS score>25, ασθενείς με ιστορικό προηγούμενο ιστορικό εγκεφαλικού ή διαβήτη.
5.2 Νευροπροστασία.
Έχουν δοκιμασθεί δεκάδες νευροπροστατευτικά φάρμακα μέχρι τώρα αλλά κανένα δεν έχει αποδειχθεί ότι δρα επιτυχώς. Μερικά μάλιστα αποδείχθηκαν βλαπτικά, όπως η νιμοδιπίνη που αυξάνει τη θνητότητα λόγω πτώσης της αρτηριακής πίεσης.3-5
6. ΠΡΩΙΜΗ ΔΕΥΤΕΡΟΓΕΝΗΣ ΠΡΟΛΗΨΗ ΙΣΧΑΙΜΙΚΏΝ ΕΓΚΕΦΑΛΙΚΩΝ ΕΠΕΙΣΟΔΙΩΝ
Α1. Αντιπηκτικά
Ενδοφλέβια ηπαρίνη ή χαμηλού μοριακού βάρους ηπαρίνες Σήμερα συστήνεται γενικώς να μη χορηγούνται ηπαρίνες στην οξεία φάση ισχαιμικών ΑΕΕ και κυρίως σε ασθενείς με μέτριο ή σοβαρό κλινικά ΑΕΕ.3-5 Οι περισσότεροι των ερευνητών συμφωνούν ότι κυριότερες ενδείξεις έναρξης αγωγής με ηπαρίνη είναι:
Μικρό ΑΕΕ σε εξέλιξη ή με υποτροπιάζοντα παροδικά ισχαιμικά σημεία, οφειλόμενο σε αθηροθρομβωτική στένωση ή απόφραξη μεγάλου εξωκρανιακού ή ενδοκρανιακού αγγείου
Διαχωρισμός τοιχωμάτων αγγείων τραχήλου (διαχωριστικό ανεύρυσμα)
Υπερπηκτικές καταστάσεις (θρομβοφιλίες)
Θρόμβωση φλεβών του εγκεφάλου
Η διάρκεια χορήγησης ηπαρίνης κυμαίνεται μεταξύ 3-7 ημερών και αναλόγως η αντιπηκτική αγωγή συνεχίζεται με κουμαρινικά ή ασπιρίνη.
Πρέπει να τονισθεί ότι σε κατάκοιτους ασθενείς και ειδικά σε ημιπληγικούς είναι σκόπιμη η χορήγηση LMWH σε μικρές δόσεις για πρόληψη φλεβοθρόμβωσης και πνευμονικής εμβολής.3-5,16
Α2. Ασπιρίνη
Η άμεση έναρξή της στο οξύ ισχαιμικό ΑΕΕ έχει αποδειχθεί ωφέλιμη τα τελευταία χρόνια. Η χορήγηση 325 mg ασπιρίνης την ημέρα μειώνει τους θανάτους αλλά και τις υποτροπές (συνολικά 9 συμβάματα ανά 1000 ασθενείς).3-5 Θα πρέπει να χορηγείται τουλάχιστον για μια εβδομάδα. Η ασπιρίνη δεν υποκαθιστά τη χορήγηση θρομβολυτικής αγωγής και θα πρέπει να χορηγείται 24 ώρες μετά από αυτή. Κλοπιδογρέλη και διπυραδαμόλη δεν έχουν δοκιμασθεί μέχρι σήμερα στην οξεία φάση ισχαιμικών ΑΕΕ.
ΒΙΒΛΙΟΓΡΑΦΙΑ
Albers G, Caplan L, et al. Transient Ischemic Attack: proposal for a new definition. N Engl J Med 2002;347:1713-1716.
Caplan LR: Stroke: a Clinical Approach, 2nd edition. 1993, Butterworth-Heinemann.
The European Ad Hoc Consensus Group. Optimizing intensive care in stroke: A European perspective. A report of an Ad Hoc Consensus Group Meeting. Cerebrovasc Dis 1997;7:113-128.
Adams H, del Zoppo G, Alberts M, Bhatt D, Brass L, Furlan A, et al: Guidelines for the Early Management of Adults With Ischemic Stroke A Guideline From the American Heart Association/American Stroke Association Stroke Council, Clinical Cardiology Council, Cardiovascular Radiology and Intervention Council, and the Atherosclerotic Peripheral Vascular Disease and Quality of Care Outcomes in Research Interdisciplinary Working Groups. Stroke. 2007;38:1655-1711.
The European Stroke Organization (ESO) Executive Committee and Writing Committee: Guidelines for Management of Ischaemic Stroke 2008. At web www.eso-stroke.org, and www.eso stroke.org/pdf/ESO08_Guidelines Greek.
Langhorne P., Williams BO., Gilchrist W., Howle K.: Do stroke units save lives? Lancet 1993;342:395-398.
Vemmos K, Takis K, Madelos D, Synetos A, Kotsakis A, Tzavellas H. Stroke unit treatment versus general medical wards: long term survival. Cerebrovasc Dis 2001:11(S4);8.
Langhorne P, Pollock A, for the Stroke Unit Trialists’ Collaboration: What are the components of effective stroke unit care? Age Ageing 2002;31:365–371.
Hacke W, Kaste M, Olsen TS, Bogousslavsky J, Orgogozo JM, for the EUSI Executive Committee. Acute treatment of ischemic stroke. Cerebrovasc Dis 2000;10(S3):22-33.
Leonardi-Bee J, Bath PMW, Philips SJ, Sandercock PAG, for the IST Collaborative Group: Blood pressure and clinical outcomes in the International Stroke Trial. Stroke 2002;33:1315.
Vemmos KN, Tsivgoulis G, Spengos K, Zakopoulos N, Synetos A, Manios E, Konstantopoulou P, Mavrikakis M. U-shaped relationship between mortality and admission blood pressure in patients with acute stroke. J Intern Med. 2004;255:257–265.
Weir CJ, Murray GD, Dyker AG, Lees KR: Is hyperglycaemia an independent predictor of poor outcome after acute stroke? Results of a long-term follow-up study. BMJ 1997;3;314:1303–1306.
Sherman DG, Albers GW, Bladin C, Fieschi C, Gabbai AA, Kase CS, O'Riordan W, Pineo GF; PREVAIL InvestigatorsThe efficacy and safety of enoxaparin versus unfractionated heparin for the prevention of venous thromboembolism after acute ischaemic stroke (PREVAIL Study): an open-label randomised comparison. Lancet. 2007;369(9570):1347-55.
Toni D, Fiorelli M, Gentile M, Bastianello S, Sacchetti ML, Argentino C, Pozzilli C, Fieschi C: Progressing neurological deficit secondary to acute ischemic stroke. A study on predictability, pathogenesis, and prognosis. Arch Neurol 1995;52:670–675.
Norris J.W., Hachinski V.L.: High dose steroid treatment in cerebral infarction. Br Med J 1986;292:21-23.
Vahedi K, Hofmeijer J, Juettler E, Vicaut E, George B, Algra A, Amelink GJ, Schmiedeck P, Schwab S, Rothwell PM, Bousser MG, van der Worp HB, Hacke W; DECIMAL, DESTINY, and HAMLET investigators. Early decompressive surgery in malignant infarction of the middle cerebral artery: a pooled analysis of three randomised controlled trials. Lancet Neurol. 2007;6:215-22.
The National Institute of Neurological Disorders and Stroke rt-PA Stroke Study Group. Tissue plasminogen activator for acute ischemic stroke. N Engl J Med 1995;333:1581-1587.
Hacke W, Donnan G, Fieschi C, et al. Association of outcome with early stroke treatment: pooled analysis of ATLANTIS, ECASS, and NINDS rt-PA stroke trials. Lancet 2004;363:768-74.
Hacke W, Kaste M, Bluhmki E, Brozman M, Dαvalos A, Guidetti D, Larrue V, Lees KR, Medeghri Z, Machnig T, Schneider D, von Kummer R, Wahlgren N, Toni D; ECASS Investigators. Thrombolysis with alteplase 3 to 4.5 hours after acute ischemic stroke. N Engl J Med. 2008;359:1317-29.